Центр дикуля после операции на позвоночнике
Рекомендации для больных, перенесших операцию по удалению грыжи межпозвонкового диска

Процесс реабилитации занимает от 3 месяцев до 1 года после операции в зависимости от ее сложности. После 6 месяцев пациентам рекомендуется продолжать занятия на реабилитационном оборудовании под контролем врача ЛФК или инструктора с целью профилактики рецидива грыжи межпозвонкового диска, для чего индивидуально подбирается комплекс упражнений для создания мышечного корсета и улучшения кровообращения в проблемных зонах.
Восстановительный период проходит под наблюдением врача невролога, который назначает курс медикаментозной терапии, рекомендует консультации других специалистов для более эффективного лечения.
Ранний реабилитационный период (от 1-ого до 3-х месяцев).
- Не сидеть в течение 3-6 недель после операции (в зависимости от тяжести операции).
- Не делать резких и глубоких движений в позвоночнике, наклоны вперёд, в стороны, скручивающие движения в поясничном отделе позвоночника в течение 1-2 месяцев после операции.
- Не садиться за руль и не ездить в транспорте в положении сидя в течение 2-3 месяцев после операции (можно ездить в качестве пассажира полулежа, разложив сиденье).
- Не поднимать более 3-5 килограмм в течение 3 месяцев.
- В течение 3 месяцев после операции не следуют ездить на велосипеде, заниматься игровыми видами спорта (футбол, волейбол, баскетбол, теннис и т.д.).
- Периодически разгружать позвоночник (отдых в положении лежа по 20-30 минут в течение дня).
- Ношение послеоперационного корсета не более 3 часов в день.
- Желательно не курить и не употреблять алкоголь в течение всего срока реабилитации. Интимная жизнь не противопоказана.
Как только пациенту разрешено ходить, он должен проконсультироваться с врачом ЛФК относительно сроков назначения и комплекса лечебной физкультуры, которые зависят от объёма и характера оперативного вмешательства, а также послеоперационных осложнений. Через месяц после неосложненной операции показаны занятия в гимнастическом зале (не в тренажёрном!) под контролем врача ЛФК, без становых нагрузок. Полезно плавание на животе.
Через месяц после операции в неосложненных случаях можно приступать к работе (вопрос о сроках и конкретно выполняемой работе решается в каждом случае индивидуально с лечащим врачом).
Поздний реабилитационный период (3-6 месяцев).
- Не рекомендуется поднимать более 5-8 килограмм, особенно без разминки и разогрева мышц спины, прыжки с высоты, длительные поездки на автомобиле.
- При выходе на улицу в непогоду: ветер, дождь, низкая температура, желательно надеть на область поясницы утепляющий пояс.
- Ношение корсета, особенно длительное, не рекомендуется во избежание атрофии длинных мышц спины.
В этот период можно осторожно под контролем врача ЛФК начинать формирование мышечного корсета, занимаясь упражнениями на укрепление мышц спины.
После 6 месяцев и не реже 2-х раз в год рекомендуется проходить курс массажа, физиотерапии и щадящей мануальной терапии на все отделы позвоночника.
Здоровый образ жизни, отказ от курения, регулярные занятия в гимнастическом зале, плавание, баня, ограничение поднятия тяжестей значительно уменьшают риск развития грыж межпозвонковых дисков.
Для профилактики боли в спине следует избегать: стрессов, переохлаждений, длительного монотонного труда в вынужденной позе, поднятие тяжестей, резких движений на холодные, не разогретые мышцы, появления избыточного веса тела.
Кроме того, на любом этапе реабилитации можно включить в комплекс реабилитационных мероприятий иглорефлексотерапию и физиотерапию.
Рекомендуемый комплекс упражнений (через месяц после операции)
- Вначале делайте от 1 до 5 повторений упражнений 2 раза в день, доведя до 10 повторов каждого упражнения 2 раза в день.
- Выполняйте упражнения плавно и медленно, без резких движений. Если при выполнении вы почувствуете дискомфорт или болезненные ощущения, то некоторое время не делайте это упражнение. Если такие ощущения приобретают стойкий характер, следует обратиться к врачу.
- Интенсивность нагрузок зависит от вашего самочувствия. Как только появляется боль, снижайте интенсивность упражнений.
Упражнение 1. Лечь на спину. Медленно согнуть ноги в коленях и прижать к груди, почувствовать напряжение в ягодичных мышцах. Расслабить ягодичные мышцы. Держать ноги согнутыми в течение 45-60 секунд, затем медленно их выпрямить.
Упражнение 2. Лечь на спину, ноги согнуть в коленях, руки на полу в разные стороны. Приподнять таз над полом и удерживать в течение 10-15 секунд. Довести время удерживания до 60 секунд.
Упражнение 3. Лечь на спину, руки за голову, ноги согнуты в коленях. Ноги поочередно поворачивайте сначала в правую, затем в левую сторону, касаясь коленом пола; верхняя часть тела остается в горизонтальном положении. Удерживать ноги в повернутом положении до 60 секунд.
Упражнение 4. Лечь на спину, ноги согнуть в коленях, руки скрестить на груди, подбородок прижать к груди. Напрягая мышцы брюшного пресса, согнуться вперед и удерживаться в таком положении 10 секунд, затем расслабиться. Повторить от 10 до 15 раз, постепенно увеличивая число повторений.
Упражнение 5. Исходное положение на руках и согнутых в коленях ногах. Одновременно левую ногу и правую руку вытягивать горизонтально и зафиксироваться в таком положении от 10 до 60 секунд. Повторить, поднимая правую руку и левую ногу.
Упражнение 6. Исходное положение: лежа на животе, руки согнуты в локтевых суставах, лежат около головы. Выпрямляя руки, поднимите верхнюю часть тела и голову вверх, прогнувшись в поясничной области, при этом бедра не отрывайте от пола. Удерживайтесь в таком положении в течение 10 секунд. Опуститесь на пол и расслабьтесь.
Упражнение 7. Исходное положение лежа на животе, кисти рук под подбородком. Медленно, невысоко, поднимайте прямую ногу вверх, не отрывая таза от пола. Медленно опустите ногу и повторите с другой ногой.
Упражнение 8. Исходное положение: встаньте на одну ногу, вторую, выпрямленную, положите на стул. Наклоняясь вперед, сгибайте в колене ногу, лежащую на стуле, и удерживайтесь в таком положении в течение 30-45 секунд. Выпрямитесь и вернитесь в исходное положение.
Часто при заболеваниях позвоночника пациенты очень боятся операций на позвоночнике, считая, что это опасно для здоровья. Хорошей новостью является то, что девяносто процентов людей, у которых есть проблемы в позвоночнике ( протрузия диска, остеохондроз, спондилез ,грыжа диска, сколиоз, кифоз) и хронические боли в спине никогда не будут нуждаться в хирургическом лечении позвоночника, поскольку большинство проблем решаются с помощью консервативного лечения . Консервативные методы лечения боли в спине или шее включают широкий спектр вариантов лечения: от обычных лекарств до более необычных методик, таких как акупунктура или биологическая обратная связь. Лечение позвоночника может проводиться с использованием одновременно нескольких методов, хотя в некоторых случаях более оптимальным является последовательное использование методик. Цель лечения позвоночника состоит в том, чтобы максимально использовать менее инвазивные методы лечения, в то время как более инвазивные варианты лечения рассматриваются, когда консервативные варианты терпят неудачу.
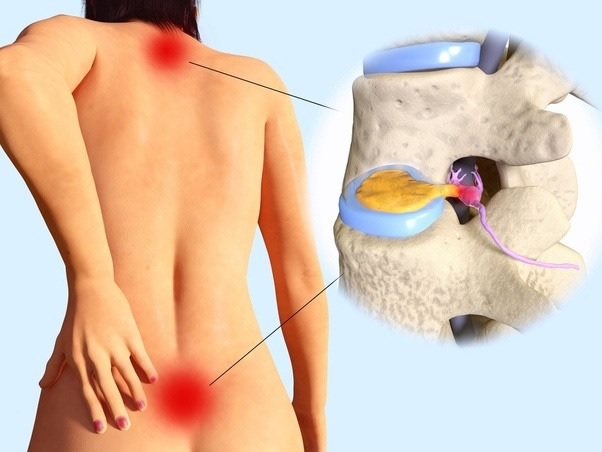
Острая и хроническая боль
Боль в спине можно разделить на две категории: острую и хроническую. Хотя традиционно хроническая боль определялась как боль, продолжающаяся более шести месяцев, в последнее время специалисты здравоохранения рассматривают хроническую боль, как постоянные боли после устранения первоначального повреждения тканей. Например, для того чтобы классифицировать боли после операции на позвоночнике, как хронические, может потребоваться шесть месяцев, а боль после простого растяжения может быть классифицирована, как хроническая боль намного раньше.
Пассивное и активное лечение
Существует определенное различие между пассивным и активным лечением. Первоначально эти виды лечения можно использовать в комбинации, что позволяет быстрее вернуть мобильность пациенту, но в долгосрочной перспективе активные методы лечения имеют более продолжительный эффект на здоровье позвоночника.
Пассивные методы используются первоначально для того, чтобы уменьшить боль и пациент смог подготовиться к восстановлению активности. Эти процедуры, такие как, ультразвук, TENS и др., направлены на уменьшение боли, тогда как реальное лечение заключается в восстановлении правильного стереотипа движений с помощью укреплению мышечно-связочного аппарата.
Консервативное лечение
Медицинские и альтернативные методы лечения
Альтернативные методы лечения обычно относятся к нетрадиционным медицинским вмешательствам, которые не имеют достаточной научно доказательной базы. Однако альтернативная медицина становится все более популярной и часто применяется в лечении позвоночника . Линия между традиционными и альтернативным методами лечения становится с каждым годом все более размытой . Хорошим примером является повышенная популярность и использование медицинской акупунктуры.
Независимо от консервативного метода, больший успех обеспечивается в тех случаях, когда пациенты активно участвуют в лечении, уделяя особое внимание восстановлению функции, а не только устранению боли.
Лекарственные препараты
Лекарственная терапия - наиболее распространенное метод лечение как острых, так и хронических болей в позвоночнике. Некоторые медикаменты не только облегчают боль, но также уменьшают воспаление или помогают снизить мышечный спазм. Типичные категории препаратов, которые могут быть использованы в лечении позвоночника, включают:
- Ацетаминофен (анальгетик)
- Нестероидные противовоспалительные препараты (НПВП) (включая аспирин, ибупрофен, напроксен и другие)
- Ингибиторы COX-2 (Celebrex)
- Мышечные релаксанты (Flexeril, Zanaflex, Skelaxin и другие)
- Антидепрессанты (Elavil, Pamelor, Cymbalta и другие)
- Противосудорожные препараты (Нейронтин, Лирика и другие)
- Анальгетики (трамадол, дарвоцет)
- Опиодные анальгетики (гидрокодон, оксикодон, оксиконтин)
- Физическая терапия и физические упражнения
Физические упражнения считаются основой лечения при консервативном лечении позвоночника. При наличии боли в спине или ноге человек значительно уменьшает объем движений для того, чтобы уменьшить боль.
Тем не менее, длительный постельный режим или иммобилизация вызывают ухудшение состояния, гипотрофию мышц и скованность в суставах, что приводит к патологическому циклу боли и слабости, поэтому иммобилизация должно быть ограничена.
Упражнения по укреплению и растягиванию спины следует начинать как можно быстрее. Эти упражнения не должны вызывать боли в спине, шее или конечностях. Упражнения могут, рекомендованы любым врачом, но лучше, если программу упражнений подберет врач ЛФК и подбор будет проведен с учетом конкретных проблем каждого пациента. Кроме того, большое значение имеет изменение распределения векторов нагрузки на позвоночник за счет снижения веса, правильной механике тела и достижения правильной эргономики на работе и дома. Такой комплексный подход к двигательной деятельности позволяет избежать повторной травмы или обострения боли.
Спинальные инъекции
Разнообразие спинальных инъекций может быть использовано для диагностики и / или лечения боли в области шейного, грудного, поясничного и крестцово-копчикового отдела позвоночника. Спинальные процедуры можно разделить на диагностические или терапевтические, хотя некоторые из них могут выполняться и для достижения того и другого.
В этих инъекциях используют анестетик и / или стероидный препарат. Спинальные инъекции лучше всего проводить с помощью методов визуализации для обеспечения точности процедуры. Все инъекции, выполняемые в терапевтических целях, предназначены для уменьшения воспаления и облегчения боли. Тип инъекции зависит от конкретного диагноза и причины симптомов.
Эпидуральная инъекция стероидов - процедура, при которой стероидный препарат вводится в эпидуральное пространство. Существуют различные методы, используемые в зависимости от того, были ли предыдущие операции и анатомической особенности области инъекции. Селективная блокада нервного корешка (SNRB) очень похожа на эпидуральную инъекцию, но без использования стероида. Эта инъекция, используется для диагностических целей, позволяет на несколько часов снять боль и помогает определить местонахождение источника боли.
С каждой стороны позвонков есть небольшие суставы, которые соединяют позвонки, и изменения в этих суставах могут стать источником боли. Когда боль в суставах суставов диффузна и не соответствует определенной структуре нервного корешка, может быть использована блокада медиальной ветки корешка для диагностики боли, причиной которой являются фасеточные суставы. Золотой стандарт - это инъекция в фасеточный сустав и / или медиальную ветвь . Внутрисуставная фасеточная инъекция- это процедура, при которой препарат вводится в сустав и обычно является терапевтической. Инъекции могут также использоваться для лечения боли в крестцовом суставе (SI), которая часто возникает после острых травм, беременности и у пациентов с пояснично-крестцовым сращением. Инъекция в суставную капсулу является терапевтической и диагностической.
Физиотерапия.Этот метод лечения позвоночника актуален как при остром болевом синдроме, так и для реабилитации. При остром болевом синдроме эффективны такие физиопроцедуры, как криотерапия, хивамат, электрофорез. Для лечения хронических состояний успешно применяются такие методы как ХИЛТ –терапия, УВТ и т.д.
Мануальная терапия и остеопатия могут быть использованы для выявления симптомов и диагностики проблем позвоночника и обычно эти методы лечения эффективны, когда применяются в сочетании с активной терапией, такой как последовательная программа упражнений, которая помогает восстановить функциональность позвоночника.
Тракционная терапия. Метод вытяжения позвоночника с помощью специального оборудования используется для лечения корешкового синдрома и за счет увеличения расстояния между позвонками позволяет уменьшить компрессионное воздействие на корешок.
Массаж. Этот метод лечения позвоночника используется очень часто для того, чтобы уменьшить напряжение мышц и улучшить локальный кровоток.
Иглорефлексотерапия.Этот метод довольно часто используется при лечении заболеваний позвоночника и в комплексе с другими методиками позволяет снять боль и восстановить чувствительность.
Пролотерапия. Это метод лечения позволяет улучшить регенерацию поврежденных тканей при заболеваниях позвоночника.
Биологическая обратная связь. В частности, психотерапия может помочь уменьшить потребление обезболивающих препаратов и повысить уровень активности путем изменения поведения посредством изменения мыслей и самосознания.
Хирургические методы лечения
Когда консервативные методы лечения позвоночника оказываются неэффективными, то целесообразно рассмотреть вопрос об оперативном лечении.
Хирургия позвоночника обычно использует при наличии компрессии корешков (спинного мозга) или при наличии нестабильности двигательных сегментов. Хирургическое лечение рассматривается только в тех случаях, когда точно определен источник боли, такой как грыжа межпозвоночного диска, сколиоз или спинальный стеноз.
Прежде чем пациенту согласиться на оперативное лечение, рекомендуется пройти консультацию нескольких нейрохирургов, что позволит принять обоснованное решение о лечении, которое наилучшим образом поможет восстановить обычный образ жизни и желаемый уровень физической активности.
Открытая операция или минимально инвазивная хирургия?
Традиционно хирургия позвоночника обычно проводится как открытая хирургия. Это влечет за собой большое рассечение тканей для оперативного доступа для того, чтобы хирург мог увидеть патологию и получить доступ к анатомическим структурам позвоночника. Тем не менее, современные технологии с каждым годом расширяют возможности малоинвазивных хирургических методов лечения позвоночника.
Поскольку минимально инвазивная хирургия позвоночника не использует большие разрезы и смещение мышц и тканей, окружающих позвоночник, то это значительно сокращает время операции. Кроме того, минимальное повреждение тканей позволяет существенно снизить болевые проявления после операции и быстрее восстановиться.
Методы визуализации при операциях на позвоночнике.
Оперативные вмешательства под рентген – контролем позволяют проводить хирургические манипуляции достаточно точно, и это, например, позволяет устанавливать кейджи или импланты с гораздо большей точностью, чем под визуальным контролем. Как правило, КТ выполняется до операции, а во время операции проводится сравнение изображений, полученных во время операции пациента с дооперационными, что дает представление в реальном времени об анатомическом положении и возможность ориентации при оперативном доступе. Обычно используются предоперационная компьютерная томография (КТ) и интраоперационная флюороскопия (рентгеновское обследование в реальном времени), так как они позволяют хирургам проводить операции с максимальным уровнем точности и безопасности.
Не всем пациентам показаны малоинвазивные хирургические процедуры под контролем КТ. В некоторых случаях необходимы обширные открытые операции.
Хирургические подходы
Независимо от того, открытая ли операция или малоинвазивная, доступ в позвоночник можно получить с разных сторон. Они называются хирургическими подходами:
- Передний подход: как следует из названия, хирург проводит доступ к позвоночнику с передней части тела, через брюшную полость.
- Задний подход: разрез проводится на спине.
- Боковой подход: путь к позвоночнику осуществляется через боковую поверхность туловища.
Основные хирургические методики
- Дискэктомия или микродискэктомия: удаление грыжи межпозвонкового диска для декомпрессии корешка. Микродискэктомия - процедура которая проводится под КТ –контролем.
- Ламинэктомия: удаление тонкой костной пластины задней части позвонка, для увеличения пространства в пределах позвоночного канала и снятия давления на корешок.
- Ламинотомия: удаление части позвоночной арки (ламины), которая покрывает спинной мозг. При ламинотомии удаляется меньше кости, чем при ламинэктомии.
- Как ламинэктомия, так и ламинотомия являются декомпрессионными процедурами. Декомпрессия обычно означает, что устраняется компрессионное воздействие на спинномозговой корешок.
- Фораминотомия: удаление кости или ткани около / в фораминальном канале, откуда корешки спинного мозга выходят из позвоночника.
- Замена диска: в качестве альтернативы процедуры сращения, поврежденный диск заменяется искусственным.
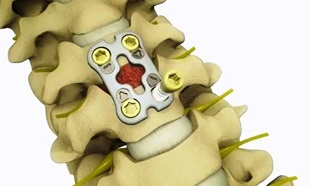
- Спондилодез: хирургическая техника, используемая для соединения двух позвонков. Фиксация позвонков может включать в себя использование костного трансплантата и инструментария (например, стержней, винтов). Существуют различные типы костного трансплантата, такие как собственная кость пациента (аутотрансплантат) и донорская кость (аллотрансплантат).
При обширном и грубом повреждении суставов и их поверхностей, когда консервативное лечение не приносит должного эффекта, при клинических показаниях применяют оперативное лечение. Наибольшую частоту оперативных вмешательств при патологии опорно-двигательного аппарата составляют артроскопии коленного, плечевого суставов и эндопротезирования, реже – операции на позвоночном столбе.



Чаще всего оперативное лечение проводят при разрывах крестообразных связок коленного сустава, разрывах менисков тяжелой степени, повреждениях ротаторной манжеты плечевого сустава, импиджент синдромах, артрозах крупных суставов и сложных переломах. Такие операции позволяют снизить болевой синдром, устранить его причину и создать оптимальный двигательный объем в суставе.
После таких оперативных вмешательств в период восстановления существенно теряется функциональность и сила мышц конечность, связки частично утрачивают свою эластичность, в мышцах возникают болезненные триггерные зоны.
Щадящий режим и ранний болевой синдром способствуют перераспределению нагрузки на другие части опорно-двигательного аппарата (поясничный отдел позвоночника, другая конечность и т.д.), что приводят к возникновению дисфункций этих частей.
П одготовительный курс направлен на укрепление мышц, окружающих и стабилизирующих сустав, восстановление связочного аппарата и увеличения прочности костной ткани. Так же пациент обучается упражнениям динамического и статического характера. Разучиваются упражнения, которые будут применены в послеоперационный период: движения тазобедренных в голеностопных, коленных суставах, изометрические напряжения мышц живота, бедра, ягодиц. Это необходимо для наиболее эффективной и стабильной интеграции эндопротеза, уменьшение сроков послеоперационного восстановления, снижении рисков послеоперационных осложнений и максимального быстрого возвращения к активной жизни.
Сразу после операции ранний период реабилитации как правило протекает в стационаре, где пациента обучают самостоятельным упражнениям на первые 2-4 недели восстановления. Сразу после этого периода пациенту необходим реабилитационный цикл лечебной физкультуры и кинезиотерапии. Период восстановления длительный и требует должного внимания врача, а также специального оборудования.
На начальных этапах ведется терапии требуется активация соответствующих групп мышц, увеличение амплитуды движения сустава и восстановления эластичности связочного аппарата. Как правило вся двигательная терапия проводится лежа для облегчения процесса реабилитации. Этот период длится до 6-8 недель после вмешательства.
Далее начинается период активных нагрузок с собственным и контролируемым весом, которых необходим с целью восстановления объема и силы мышц, а также активация мышц стабилизаторов. Постепенно применяется работа в кроссоверной системе. Пациент привыкает к равномерному распределению нагрузки на обе конечности, обучается самостоятельным занятиям. Период проходит с 6-8 по 12ю неделю реабилитации.
По истечении 12-ти недель наступает заключительная фаза динамических нагрузок. В этот период производится работа как с изолированной конечностью, так и с двумя одновременно. Задача врача и пациента активно наращивать объем конечности и максимально развивать силовые параметры, полное восстановление эластичности связок. В этот период применяются ряд специальных блочных тренажеров, балансиры, утяжелители. К этому времени пациент полноценно использует обе конечности и равномерно распределяет нагрузку на них. Далее следуют функциональные занятия, задача которых развить полностью силу, ловкость и скорость мышцы. Данный период длится до 6 месяцев после операции.
При правильном восстановительном периоде пациент полноценно обретает двигательный стереотип, комфорт в жизни и своих увлечениях, а также избегает тяжелых последствий в будущем от проведенного лечения.
-
Артроскопия коленного и плечевого суставов Менискэктомия Пластика передней и задней крестообразных связок Эндопротезирование суставов Остеосинтез Переломы разной степени тяжести Грыже- и секвестрэктомии позвоночника
Располагая современным оборудованием и зарекомендовавшими себя методиками, мы можем проводить полное комплексное восстановительное лечение при оперативном вмешательстве на крупных суставах на базе наших центров, возвращая радость движения нашим пациентам.
Патологии позвоночного столба в последние годы наблюдаются у людей различного возраста и пола. Это связано со снижением физической активности, экологией, нарушением питания и наличием основных заболеваний. Не всегда удается решить проблему консервативным методом, иногда именно операции на позвоночнике возвращают человеку подвижность, снимают боль, возвращают его к активному образу жизни.
Раньше такое вмешательство грозило развитием осложнений после операции на позвоночнике вплоть до инвалидности. Но с каждым годом наука движется вперед и применение новых технологий позволяют безопасно решить проблему.

В последнее время практикуются малоинвазивные методы хирургического вмешательства, что сводит к минимуму риск развития осложнений и инвалидность после операции на позвоночнике.
Основные виды операций на позвоночнике
Выделяют основные виды хирургического вмешательства:
- дискэктомия;
- ламинэктомия;
- артродез;
- вертебропластика;
- имплантация.
Раньше операции проводились путем открытого доступа к пораженной зоне. Но благодаря новым технологиям в последние годы при выполнении хирургических операций применяют менее травматичные методы, проводят операции через минимальный разрез . Это способствует скорейшему выздоровлению больного, легче протекает послеоперационный период, поскольку окружающие поврежденную область ткани, подвергаются минимальной травматизации.
Спинальные операции выполняются для лечения патологии позвоночного столба и спинного мозга. Эндоскопический метод выгодно отличается от обычной открытой операции, поскольку является малоинвазивным. Преимуществами такого способа стали:
- минимальная раневая поверхность;
- короткий реабилитационный период;
- непродолжительная госпитализация (3-4 дня);
- минимальное обезболивание и, как следствие, низкий риск развития осложнений после наркоза;
- низкая вероятность осложнений после хирургического вмешательства.

Операция проводится при помощи эндоскопа. Больному делают три прокола в области поврежденного позвонка, через которые вводится эндоскоп и хирургический инструментарий. Операция проводится под контролем изображения на экране. Это способствует высокой точности выполнения, удаляются только поврежденные сегменты, а здоровые ткани затрагиваются минимально. Такой вид операций используют для удаления межпозвоночных грыж, протрузий, структурных изменений хрящей.
Если у больного повреждена обширная зона позвоночника, то проводят замену позвонков протезом. Такая методика является альтернативой спондилодезу, при котором проводили соединение поврежденных позвонков посредством металлической пластинки или скобки. Это нарушало подвижность позвоночника, ограничивало движения больного. Замена поврежденного диска имплантом дает возможность сохранить функциональную подвижность позвоночного столба. Планируется в скором будущем замещать синтетический диск биопротезом, выращенным из хрящевых клеток пациента в лабораторных условиях.
Такой вид хирургического вмешательства относится к мало травматичным. Выполняется операция посредством введения иглы в тело поврежденного диска. Через нее подается пучок лазерного излучения. Лазер выпаривает часть жидкого содержимого, при этом диск втягивается, перестает выпирать и раздражать нервные окончания. Операция проводится под местной анестезией, а контроль за выполнением манипуляции осуществляется с помощью выведения изображения на экран. Это дает возможность провести процедуру с высокой точностью, не затрагивая здоровые ткани.
Показания
К операции на позвоночнике прибегают в крайнем случае, когда пользы от консервативной терапии не наблюдается, состояние больного не улучшается или наоборот, он чувствует себя хуже. Поводом для операции становится:
- сколиоз (искривление более 40%);
- существенная деформация позвоночника (горб);
- эпидуральный абсцесс, гематома, сдавливающие спинной мозг;
![]()
межпозвонковая грыжа, грозящая перфорацией или воспалением нервов;- компрессия нервных окончаний, вызывающих постоянную боль;
- прогрессирующие дистрофические изменения;
- травмы, перелом, ушиб, требующие неотложной помощи.
Операцию проводят только после проведения комплексной диагностики, полного обследования больного с обязательным выполнением КТ или МРТ. По результатам диагностик врач определяется с выбором метода проведения хирургического вмешательства.
Противопоказания
Операции на позвоночнике не проводятся при состояниях, когда угроза от операции выше, чем позитивный исход. Есть случаи, когда хирургический метод является единственным способом вернуть больному подвижность, уберечь его от паралича и полной обездвиженности. В таком случае пациенты самостоятельно принимают решение: рисковать или нет. Абсолютными противопоказаниями к оперативному вмешательству стали:
- онкология;
- сужение спинномозгового канала;
- период после инсульта;
- тяжелая степень сердечной недостаточности;
- энцефалопатия;
- нервные расстройства (тяжелая степень);
- аллергия на препараты для анестезии;
- инфекционный процесс в позвоночнике.
Операции на позвоночнике не проводят и при других тяжелых состояниях, несущих угрозу жизни больного.
Показания и виды операций в зависимости от отдела позвоночника
При наличии показаний, проводят операции в разных отделах позвоночника.
Показанием к хирургическому вмешательству являются:
![]()
дегенеративные изменения межпозвонкового диска;- стеноз канала спинного мозга;
- грыжа, находящаяся между позвонков.
Проводят операции по замещению разрушенных дисков имплантами, удаляют диски и соединяют шейные позвонки между собой посредством стальных скобок.
Аналогичные показания являются поводом для проведения хирургической манипуляции в грудном отделе. Кроме этого операция проводится на позвоночнике, когда сколиоз имеет 40% искривление. Выполняется она при смещении 3-4 степени, когда такое искривление спины приносит человеку боль при изменении позы. Делают операцию и в случае сильной компрессии нервного окончания выпавшим диском, а также, если вследствие значительной деформации позвоночного столба нарушается дыхательная и сердечная функция.
Операция достаточно сложная, поскольку выполняется выпрямление позвоночника, и незначительное смещение позвонков приводит к передавливанию нерва и инвалидности. Вначале выставляют позвонки ровно, а потом фиксируют их с помощью штифтов. В молодом возрасте, когда позвоночник еще будет расти, используют подвижные конструкции. В более зрелом возрасте применяют неподвижные металлические системы. После операции у больного временно нарушается иннервация и циркуляция крови во внутренних органах, что приносит дискомфорт. Это состояние лечится медикаментами и проходит после курса терапии.
Главной причиной, по которой проводят хирургическое лечение при патологиях в поясничном отделе, это наличие боли, которая не снимается медикаментами и другими методами консервативной терапии. Компрессия нервных окончаний при смещении позвонков поясницы приводит к нарушению работы внутренних органов, снижает иннервацию нижних конечностей. Это приводит к болевому синдрому, нарушению подвижности ноги, парезу или даже параличу.
Смещение позвонков поясничного отдела вызывает компрессию нервов, и операция по ее устранению называется микродискэктомия. Суть ее заключается в усечении части позвонка, которая приводит к сжатию нервного окончания. Сразу после операции пациент ощущает снижение болей в ногах. Полное восстановление двигательной функции нижних конечностей происходит на протяжении 3-4 недель.
Данное оперативное вмешательство проводится с целью устранения дефекта позвоночного столба, появившегося вследствие травмы, нестабильности позвонков, предупреждения сильного искривления в дальнейшем. Показаниями к операции являются:
![]()
перелом со сдавливанием спинного мозга;- полное перекрытие спинномозгового канала;
- нестабильное положение позвонков;
- неэффективность консервативного лечения.
Если после перелома в позвоночнике диагностируют трещины в теле позвонка, его надлом, то операция является единственным способом сохранить анатомическую форму позвонка, уменьшить срок реабилитации.
Подготовка пациента к операции позвоночника
Любая операция требует тщательной подготовки. Хирургическое лечение позвоночника относится к категории сложных манипуляций, которые должен выполнять опытный нейрохирург. Если операция проводится ургентно (аварии, травмы с повреждением спинного мозга), то подготовить больного должным образом нет времени, поскольку промедление грозит пациенту параличом. При плановом проведении хирургического вмешательства, больной проходит соответствующую подготовку:
- лабораторное исследование крови;
- МРТ позвоночника;
- пролечить воспалительные или инфекционные болезни (при наличии);
- консультация с анестезиологом.
Доктор выясняет, не принимал ли больной препараты, влияющие на свертываемость крови (лекарства групп НПВС, антикоагулянты). Также врач спрашивает о наличии хронических патологий, аллергических реакций на препараты, поскольку эти сведения очень важны при проведении операции и в дальнейшем периоде реабилитации. Перед процедурой больному запрещается принимать пищу накануне вечером. Если в ходе операции будут использоваться импланты, то пациенту вводят антибиотик.
Процесс проведения процедуры
О технике выполнения операций в шейном и поясничном отделах позвоночника, описано выше. При переломе позвоночного столба выполняется вертебро- и кифопластика. В первом случае в поврежденный позвонок через иглу вводится костный цемент, затвердевающий в течении 15 минут. Таким образом, предотвращается дальнейшее разрушение сегмента позвоночника.

Кифопластика выполняется путем введения в пораженный позвонок спущенного баллона, который надувается в полости позвонка и обеспечивает ему физиологическую высоту. Фиксация проводится при помощи костного цемента. Этот вид операции выгодно отличается от вертебропластики, поскольку удается не только создать нужную высоту позвонка, исправить искривление на определенном участке позвоночника, но и выровнять его по всей длине.
Реабилитационный период
Этот период служит для:
- снижения болевого синдрома после операции;
- восстановления двигательной функции;
- предупреждение осложнений;
- ускорения периода выздоровления.
Как именно вести себя больному советует врач. Эти рекомендации сугубо индивидуальны, зависят от тяжести и вида оперативного вмешательства, состояния пациента. К методам реабилитации относят:
- лфк;
- физиотерапию;
- занятия в тренажерном зале;
- массаж;
- эрготерапия (способ адаптации после операции во внешнем мире);
- сеансы психотерапии.
Комплекс лечебной физкультуры разрабатывает врач ЛФК и его нужно выполнять ежедневно. Упражнения делаются плавно, без усилий. Если наблюдается усиление боли, то снизить физические нагрузки. Также врач рекомендует больному пройти санаторно-курортное лечение.
Осложнения
Современные методы проведения операций на позвоночнике снижают до минимума риск развития осложнений. Тем не менее, он существует и проявляется в виде повреждения:
![]()
кровеносных сосудов;- нервных окончаний;
- трахеи и пищевода (при операции в шейном или грудном отделах);
- спинного мозга.
Кроме этого может произойти попадание инфекционного агента в спинной мозг, тромбоз, а также несрастание соединенных сегментов позвоночника.
Цены и клиники
При выборе клиники, где планируется проведение операции на позвоночнике, нужно отдавать предпочтение известным амбулаториям со стабильно положительной репутацией. В таких клиниках высокий уровень обслуживания, работают квалифицированные специалисты, используется новейшее оборудование. Операции на позвоночнике различной сложности в Москве проводятся в:
- СМ клиника;
- открытая клиника;
- клиника семейная;
- ЦЭЛТ;
- Европейский МЦ.
В данном случае – это проведение операции на позвоночнике за счет государства. Такую возможность имеет ограниченное количество больных. Чтобы узнать, есть ли у пациента такое право, ему нужно обратиться в квотный центр за информацией о количестве мест и пакете нужных документов. Там он может записаться на очередь. Если больному нужна ургентная операция, то он выполняет ее в плановом порядке, а потом собирает документы для возврата потраченных средств, которые предоставляет в департамент здравоохранения.
Лечение позвоночника без операции
Если нет абсолютных показаний к оперативному вмешательству, то проводят консервативное лечение. Оно направленно на снятие болевого синдрома, воспаления, восстановление подвижности. В этом случае врач назначает лекарственные препараты, способные снять боль, восстановить поврежденную хрящевую ткань.
Кроме этого назначаются физпроцедуры, направленные на укрепление мышц спины и шеи, рекомендуется снизить физические нагрузки на позвоночник. Диетолог советует таким больным употреблять в пищу продукты, богатые витаминами и микроэлементами, необходимыми для восстановления костной и хрящевой ткани.
Читайте также:






