Была операция на позвоночнике можно вытягивать позвоночника
Человек — это единственное существо на земле, основным способом передвижения которого является прямохождение. Наиболее приближенным к человеку существом, находящимся в похожих условиях, является жираф с его длинной шеей. Но у человека, в отличие от жирафа, все отделы позвоночника расположены вертикально, и подвергаются наибольшему влиянию силы тяжести.
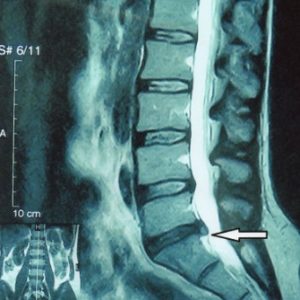
Это грыжа поясничного отдела на снимке МРТ.
Для борьбы с силой тяжести природа придумала множество компенсаторных механизмов. Это физиологические изгибы позвоночника, лордозы и кифозы, которые делают контуры позвоночного столба в сагиттальной плоскости немножко похожим на знак интеграла. Это упругий и пружинящий свод стопы, и наконец, это наличие межпозвонковых дисков, которые играют роль смягчающих прокладок, не позволяющих сотрясать череп и головной мозг при ходьбе и беге.
На протяжении всей жизни человек подвергается разрушительному влиянию силы тяжести, и наиболее убедительным доказательством ее действия можно считать увеличение роста космонавтов, которые несколько месяцев провели на орбите. Этот прирост был вызван увеличением толщины межпозвонковых дисков, лишённых действия гравитации. Да что говорить о космонавтах, ведь у молодых людей утром рост всегда на 1-2 см выше, чем вечером перед сном. Причина та же самая.
Поэтому естественно, что в лечении многих заболеваний опорно-двигательного аппарата применяется вытяжение, как комплекс силового воздействия, обратный земной гравитации. Используется вытяжение позвоночника при протрузиях и грыжах, особенно поясничного отдела, который нагружается наиболее сильно. Известно, что именно высокое и неравномерное давление на диск является производящим фактором, в результате которого возникает сначала протрузия, или выпячивание диска. Затем его наружные слои разрываются, и протрузия превращается в грыжу.
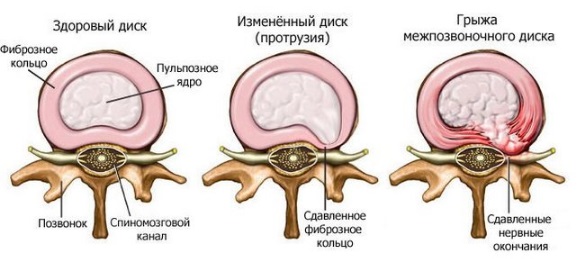
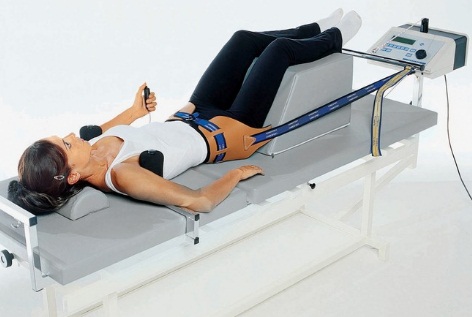
Среди разновидностей механотерапии встречаются разнообразные способы вытяжения позвоночника, которые иначе называются тракционной терапией. Что это такое — тракционная терапия? Насколько показано вытяжение позвоночника при межпозвонковых протрузиях и грыжах?
Что такое тракционная терапия?
Тракционная терапия, или вытяжение позвоночника, его растяжка, относится к физиотерапевтическим методам, к способам механического воздействия, или механотерапии, и применяется на этапе реабилитации, то есть в стадию относительного благополучия, или ремиссии. В острую стадию, при наличии болей, вытяжение категорически противопоказано!
Физическим смыслом тракционной терапии можно считать повышение расстояния между позвонками, осуществляемого с помощью нагрузки различным весом. Нагрузка или регулируется, или имеет нерегулируемый, постоянный характер. При выполнении процедуры не в первый раз, на подготовленном позвоночнике, можно добиться увеличения расстояния между соседними позвонками у здорового взрослого человека на два, и даже два с половиной миллиметра.
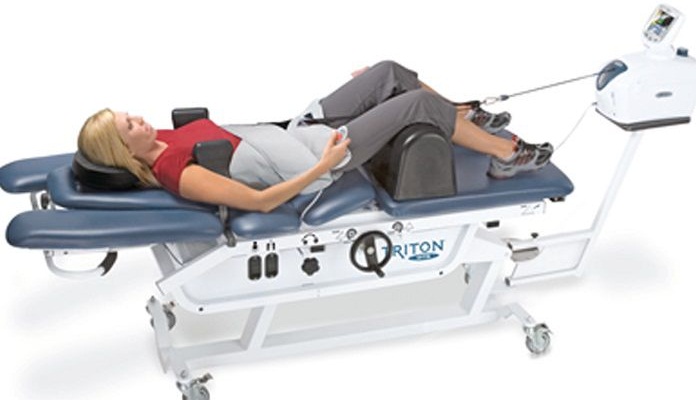
Тренажер для вытяжения.
К чему же приводит такое увеличение расстояния? Вот лечебные факторы тракционной терапии:
- увеличение расстояния между позвонками ведет к уменьшению давления внутри межпозвонковых дисков;
- уменьшается хронический мышечный спазм окружающих позвоночник глубоких мышц, как реакция на растяжение;
- между позвонками увеличивается размер соответствующих отверстий, в которых проходят нервы и корешки, что предотвращает их компрессию в костных каналах;
- разрешаются функциональные блокады мелких суставов между позвонков, которые имеют большое количество соединительной ткани, то есть связок.
В итоге эти лечебные факторы реализуются следующими эффектами:
- обезболивание – анальгетический пролонгированный эффект;
- снятие мышечного спазма;
- коррекция осанки;
- освобождение компремированных (сжатых) нервных корешков;
- улучшение кровоснабжения спинного мозга и повышение трофики межпозвонковых дисков за счет оптимизации диффузного питания;
- ликвидация или уменьшение пролапса диска при грыже, при протрузии, или предотвращение увеличение размеров уже сформировавшейся грыжи.
Виды вытягивания, или тракций
Обычно ручное вытяжение никогда не рекламируется отдельно на сайтах частных медицинских центров: оно входит в прием врача — мануального терапевта, специалиста по орторелаксации, кинезиотерапевта, и подобных специалистов. Кстати, самым простым ручным вытяжением, которое можно проводить самому, можно считать вис на турнике.

Может быть ручное вытяжение всех отделов позвоночника, и пациентам, которым показан этот вид механического воздействия, лучше всего начинать именно с ручных методов. Дело в том, что ручные тракции проводятся более мягко, с незначительной нагрузкой, и более щадящим способом, чем аппаратная вытяжка. Это позволяет лучше дозировать усилие врача, он ощущает под своими руками непосредственную реакцию спазмированных мышц и связок, и во время проведения тракции он проводит соответствующую коррекцию. При аппаратном вытяжении это невозможно. Врач, особенно опытный вертебролог, всегда чувствует, какая необходима сила давления, каково направление вектора тяги, он получает от пациента обратную связь, которая в том числе является не только вербальной, или словесной, но и ощущаемой под пальцами.

Процедуры в бассейне.
Бальнеологический компонент может быть представлен как обычной, пресной водой, так и минеральной. Пациент может находиться в углекисло-сероводородной ванне, радоновой, хлоридно-натриевой, или даже скипидарной. Химический состав воды по-разному позволяет проводить процедуры, так же, как и существующая градация температурного эффекта.
Так, сероводородная и скипидарная ванна расширяет сосуды, улучшает периферический кровоток, и позволяет получить выраженное расслабление мышц, поэтому это вытяжение показано пациентам с радикулитом на фоне вегетативно-трофических расстройств. Если пациент принимает хлоридно-натриевые ванны, то это особенно улучшает функцию венозного оттока, и они помогут пациентам с хронической венозной недостаточностью в области малого таза, нижних конечностей, с различными отеками и варикозной болезнью. Наконец, применение радоновых ванн позволяет быстро купировать болевой синдром у пациентов с неосложненным течением протрузий и грыж.
Как раз у пациентов с протрузиями и грыжами поясничного отдела позвоночника показано именно подводное вытяжение. Если пациент находится в воде с вытянутыми ногами, то поясничный лордоз уменьшается незначительно, и растяжка под водой часто сразу же прекращает корешковый болевой синдром.
Нахождение в воде практически сводит к нулю вес тела человека, и это позволяет проводить подводные тракции в самых разных положениях. Это вертикальная (венгерская) поза, горизонтальное положение, провисание тела, частичная вытягивание его из воды вместо отягощений, то есть лечение собственной массой и так далее.
Пожалуй, единственным недостатком подводного вытяжения является необходимость наличия современного бальнеологического отделения. Довольно часто одной ванной обойтись нельзя, и нужен как минимум бассейн. Идеальным считается расположение аппаратов для подводного вытяжения на базе санатория с постоянным источником целебных минеральных вод, с возможностью их подогрева.
Наконец, аппаратное вытяжение можно считать наиболее точным методом, который дозирует нагрузку буквально по миллиметру. В настоящее время многими отечественными и зарубежными фирмами производятся современные тракционные столы, которые, кроме дозированного вытяжения грузами предоставляют возможность многоуровневого точечного массажа, воздействие специальных роликов-массажеров, и так далее. Современные тракционные столы позволяют поочередно и многократно воздействовать на связочный аппарат глубоких мышц спины с многократным их сгибанием и разгибанием, дозированным сжатием и растягиванием.
Можно ли делать вытяжку позвоночника при протрузии?
Не только можно, но и нужно. Неврологи и ортопеды прекрасно знают, что производящим фактором, который вызывает окончательное разрушение целостности межпозвонкового диска при наличии протрузии, является неравномерное давление. Если давление будет равномерным, распределенным на всю площадь диска, то, как правило, он не разрушается. Но если человек возьмет груз на одно плечо, например мешок картошки, и немного наклонится с ним вбок, то на этот край межпозвонкового диска придётся исключительно высокое давление. Если он будет здоровым и эластичным, то может быть, ничего страшного и не произойдёт.
Но не зря остеохондроз относят к дистрофически-дегенеративным поражениям. При протрузиях диска нарушено питание, он становится хрупким, и неподатливым. Разрастание остеофитов на соседних поверхностях позвонков делают площадь соприкосновения диска с губчатым веществом тела позвонка ещё меньше. В результате протрузия превращается в грыжу, циркулярные фиброзные волокна разрываются, и грыжа тут же начинает сдавливать, или компремировать нервный корешок. В эту же секунду пациента пронзает сильнейшая боль.
Для того, чтобы не дать протрузии превратиться в грыжу, необходимо регулярно проводить разгрузку и отдых для межпозвонковых дисков в поясничном отделе позвоночника. Если у пациента имеется одна или несколько протрузий, то сочетание рациональной тракционной терапии с соблюдением правил поведения при движении и подъеме тяжестей может на долгие годы замедлить прогрессирование протрузии.
Сколько действует тракция?
Однозначного ответа на этот вопрос нет. Все зависит от конкретного пациента, от степени разрастания фиброзных тканей, от наличия сопутствующей патологии, такое как спондилолистез, развитие остеофитов, от длительности существования вторичного миофасциального синдрома и степени его выраженности. Наконец, очень многое зависит от качества нервной ткани и способности ее проводить импульсы, склонности к нейропатическому характеру боли. Нейропатическая боль – это боль, рожденная в глубине самой нервной системы, и не имеющая отношения к воздействию на болевые рецепторы. Пациент с хроническим сосудистыми расстройствами, и с длительным стажем сахарного диабета будет требовать более долгого лечения.
Но все-таки можно заметить, что при правильном поведении курса тракционной терапии лечение позволяет предотвратить прогрессирование протрузии и ухудшение качества жизни на протяжении, в среднем 6 месяцев. Это при условии, что пациенту было проведён средний курс лечения в количестве 10 процедур, ежедневно или через день, а время каждой процедуры в среднем, составляло в начале от 10 и в конце до 45-50 минут.
Показания и противопоказания
Чрезвычайно важно знать, каким пациентам можно проводить вытяжение, а каким нельзя, и начать, пожалуй, нужно именно с противопоказаний. Существуют общие противопоказания, при которых вообще никакие физиотерапевтические процедуры проводить нельзя, и их нужно знать очень четко. Это:
- любые злокачественные новообразования;
- туберкулезное поражение позвонков, или туберкулёзный спондилит;
- геморрагический синдром и низкая свертываемость крови со склонностью к кровотечениям;
- лихорадка, и острые инфекции
- декомпенсированная сердечно-легочная, печеночная и почечная недостаточность;
- инфекционно-воспалительные поражение кожи (пиодермия, стрептодермия, рожистое воспаление);
- ишемическая болезнь сердца, стенокардия покоя;
- гипертонический криз, высокое артериальное давление, гипертоническая болезнь высоких степеней;
- различные нарушения сердечного ритма;
- хроническая недостаточность мозгового кровообращения, недавно перенесенный инсульт;
- острые нарушения спинального кровообращения (инсульт спинного мозга);
- беременность;
- некоторые психические заболевания в период обострения (шизофрения, БПЛ, эпилепсия).
Теперь перечислим те противопоказания, при которых можно проводить некоторые физиотерапевтические процедуры, например, использование электрического тока, гальванизацию, электрофорез, лазерное лечение, но запрещено проведение вытяжения. Это такая патология, как:
- стеноз позвоночного канала;
- нестабильность позвонков высокой степени;
- рубцово-воспалительные изменения оболочек спинного мозга;
- дистрофические поражения костей в виде тяжелого остеопороза;
- наличие миеломной болезни;
- патология паращитовидных желёз;
- сколиоз с выраженной асимметрией;
- раны, трофические язвы в местах наложения манжет для вытяжения;
- различные деформации конечностей в виде искривлений, при которых невозможна тракция вдоль длинника кости;
- наличие выпота или экссудативно-воспалительных изменений в полости суставов.
Наконец, вытяжение противопоказано в детском возрасте и у пожилых людей. Также можно считать общим противопоказанием применение тракций у очень массивных людей, и здесь существуют различные варианты ограничений. Импортные столы позволяют расположиться на них пациентам массой около 120 кг, но вообще, пределом считается 100-110 кг. В случае подводного вытяжения, масса пациента большого значения не имеет, но все-таки при чрезвычайно выраженном ожирении этот вид механотерапии будет противопоказан.
Кому же показана тракционная терапия? Пациентам при наличии:
- протрузий и грыж;
- хронического миофасциального болевого синдрома;
- угрожающего превращения протрузии в грыжу (трещина фиброзного кольца);
- радикулярной компрессии;
- рефлекторного нейрососудистого синдрома;
- псевдоспондилолистеза, то есть состояния, при котором вышележащий позвонок соскальзывает с нижележащего на расстояние, не превышающем 1/3 тела позвонка, если говорить о поясничном отделе позвоночника;
- начальных проявлений анкилозирующего спондилоартрита, или болезни Бехтерева, если сохранена подвижность в позвонках;
- уплощение поясничного лордоза.
Есть и другие показания, которые определяет невролог, ортопед или вертебролог.
Подготовка к процедуре и ее проведение
Назначают процедуры обычно врач-невролог или вертебролог. Подготовка к процедуре означает сбор необходимой информации для врача, который решает, необходим этот вид физиотерапевтического воздействия, или нет. Обязательно проводится рентгенологическое исследование соответствующего отдела позвоночника с функциональными пробами, возможно, компьютерная или магнитно-резонансная томография. Для исключения общих противопоказаний выполняется ЭКГ (гипертрофия миокарда, ишемия, нарушения ритма), УЗИ брахиоцефальных артерий. Перед процедурой отменяются всевозможные обезболивающие и миорелаксанты. Если пациент будет плохо ощущать боль, то, возможно, он согласится и безропотно перенесет чрезвычайную и травматическую нагрузку.
Если говорить об аппаратной традиционной терапии, то всегда под рукой пациента имеется тревожная кнопка, нажатие на которую прекращает тракции, и выключает аппарат.
После проведения процедуры пациент лёжа перемещается на каталку, и находится на ней в течение часа или двух в горизонтальном положении для закрепления действия процедуры. Лёжа накладывается полужесткий корсет, и после его наложения пациент поднимается в положение стоя, стараясь миновать положение сидя. Для этого существуют современные каталки, которые позволяют сразу подниматься вертикально и ставить пациента на ноги.
В течении 24 часов после сеанса очень важно:
- избегать наклонов и поворотов;
- запрещены любые подъемы тяжестей;
- желательно сидеть как можно меньше: в случае офисной работы вспомним старинный способ ведения дел, стоя за конторкой;
- в продолжение всего курса тракционной терапии пациенту необходимо носить фиксирующий корсет, который снимается только лишь в положении лёжа, то есть, во время сна или для принятия процедуры.
Следует знать, что во время сеанса возможно незначительное усиление боли, которой не стоит бояться. Это разгружаются межпозвонковые диски, увеличивая свой объем, и поэтому они начинают немножко давить на нервные структуры. Но это давит не протрузия, и не грыжа, а увеличивающийся в размерах, и становящийся эластичным диск. Такое эффект возникает примерно у четверти пациентов и проходит самостоятельно.
В заключение следует сказать, что из всех видов физиотерапевтического воздействия лечебное вытяжение является наиболее эффективным, напрямую воздействующим не только на последствия влияния протрузий и грыж на мягкие ткани, но и на сами диски. Если пациент два раза в год будет проходить сеансы тракционной терапии, контролировать массу тела, заниматься плаванием и лечебной гимнастикой, правильно питаться и поднимать тяжести, а при нагрузках профилактировать их предварительным надеванием корсета, — то можно с уверенностью сказать, что в большинстве случаев превращение протрузии в грыжу может быть остановлено.
Если же все-таки возникнет грыжа, то единственным средством радикального излечения будет являться современное малоинвазивное нейрохирургическое вмешательство. Наилучшие операции в мире выполняются в странах с высокоразвитой медициной, таких, как США, Израиль, Германия, Великобритания. Не уступают по качеству и результатам операции, проведенные в странах Восточной Европы, например, в Чехии.
В Чехию приезжают многие россияне, которые разочаровались в бесконечном повторении сеансов физиотерапии, введении лекарств, и трат денег напрасно. Многие из них говорят о том, что если бы они с самого начала узнали, что можно быстро и безболезненно ликвидировать грыжу в чешских клиниках, то они сразу бы выбрали именно этот метод радикального и полноценного излечения.

- Общие сведения
- Показания
- Виды операций
- Низкоинвазивные методы
- Осложнения
- Отзывы
- Видео по теме
Когда человеку, особенно пожилому, сообщают о необходимости операции на позвоночнике, он сначала пытается любым способом ее избежать. Действительно, еще совсем недавно такие операции были слишком рискованными и не гарантировали результата. Поэтому многие продолжают считать, что:
Врач должен объяснить и убедить пациента в том, что операция ему нужна обязательно, что она относительно быстро и надолго (а скорее, навсегда) устранит боль, прострелы, радикулит, онемение рук/ног и пр.
Общие сведения
Есть множество хирургических методов, помогающих вылечить даже очень тяжелые патологии. Но важно найти и обратиться к опытному врачу, который специализируется именно на лечении болезней опорно-двигательной системы.
При условии соблюдения всех его рекомендаций в послеоперационном периоде восстановление пройдет быстро и без осложнений. Следует также учесть, что существуют высокотехнологичные малоинвазивные операции, имеющие крайне низкую вероятность негативных последствий.
Операции с использованием металлических конструкций выполняют для стабилизации позвоночного сегмента, если произошло смещение костных структур после травмы или в результате дистрофических поражений. Нестабильность позвоночно-двигательных участков бывает также врожденной.
Стабилизирующие вмешательства с фиксацией металлоконструкциями проводятся только в крайних случаях, когда консервативные методы не дают эффекта. Стоимость процедуры зависит от масштабности и вида поражения, материалов и сложности манипуляций. Ее минимальная стоимость по полису ОМС составляет 20 тыс. руб., в дорогих коммерческих клиниках цена может доходить до 250-300 тыс. руб.
Показания
Перед назначением операции врачи стараются сделать все возможное консервативными методами. Но иногда хирургия является единственным шансом избавить человека от болей и вернуть ему нормальную двигательную способность. Поводом к оперативному вмешательству может быть:
- компрессия спинного мозга или нервных окончаний поврежденными, смещенными позвонками, вызывающая тяжелые неврологические расстройства – онемение конечностей, снижение подвижности, а также высокую вероятность их появления. Именно так проявляется стеноз позвоночного канала и некоторые виды межпозвоночных грыж;
- сколиоз – боковое искривление позвоночника – с углом кривизны больше 40°;
- быстро прогрессирующая деформация (гиперлордозы, кифозы, сколиозы), нарушающая функции внутренних органов. Показанием может быть также эстетическая неполноценность при образовании, например, выраженного горба;
- новообразования на позвонках, спинном мозге или его оболочках, прорастающие в окружающие кровеносные сосуды, нервы и мягкие ткани;
- серьезные травматические повреждения – в частности, компрессионные переломы позвонков;
- нестабильность, повышенная подвижность и сдвиг позвонков;
- стойкий болевой синдром, не поддающийся купированию консервативными методами;
- отсутствие результатов от традиционного лечения в течение 6 месяцев;
- синдром конского хвоста – симптомокомплекс, возникающий из-за повреждения массивного пучка спинномозговых нервов, расположенных в области пояснично-крестцового отдела;
- нарушение работы тазовых органов, вызванное опухолью, грыжей, смещением позвонков и пр.;
- секвестированная грыжа диска, при которой пульпозное ядро выпадает в позвоночный канал;
- спина бифида (расщепление позвоночника) – врожденный порок развития, характеризующийся неполным закрытием нервной трубки в недоразвитом спинном мозге.
Выбор метода лечения остается за врачом, который руководствуется возможностями клиники, показаниями и пожеланиями самого пациента.
Виды операций
Современная операция на спину может проводиться разными способами, и каждая из них начинается с разреза или прокола тканей. В зависимости от локализации патологии, а также с учетом других факторов, возможны три вида доступа:
Наиболее популярными хирургическими методами лечения являются диск- и ламинэктомия, спондилодез (артродез) и вертебропластика.
Это полное либо частичное иссечение межпозвоночного диска при наличии грыжевого выпячивания. Дискэктомия показана при упорных болях, неэффективности консервативного лечения и неврологическом дефиците на фоне компрессии спинного мозга и/или нервных корешков.
В последние годы для удаления дисков все чаще применяются низкоинвазивные эндоскопические операции, однако крупные грыжи, секвестры и краевые наросты на позвонках устраняются в основном открытым методом.
Операцию по удалению дужки позвонка при сужении спинномозгового канала (стенозе) называют ламинэктомией. При необходимости удаляется несколько дужек, если сужение произошло на протяженном участке. Экстренная ламинэктомия проводится в случае появления признаков поражения спинного мозга и связанных с этим двигательных и чувствительных нарушений, расстройств мочеиспускания и дефекации.


Основными показаниями к спондилодезу являются сколиотические искривления позвоночника, стеноз, спондилолистез (смещение, соскальзывание позвонков) и травмы. Декомпрессивно-стабилизирующие операции могут выполняться как через передний, так и через задний доступ (чаще).
Передний доступ применяется реже, поскольку он более сложный технически и вызывает значительную травматизацию мягких тканей. Операция через брюшную полость может повлечь за собой сильную кровопотерю и ряд других осложнений.
Малоинвазивная процедура, в ходе которой в поврежденный позвонок вводится контрастное костное вещество под рентген-контролем. Она проводится после удаления опухолей, а также при остеопорозе для укрепления костей и предотвращения спонтанных переломов.
Вертебропластика имеет и другие показания:
- инфекционные процессы с вовлечением костей – остеомиелит, туберкулез;
- патологии, при которых отмирает костная ткань, и требуется восстановить поврежденный позвонок;
- тяжелый дефицит кальция, приведший к хрупкости позвоночника;
- травмы, в результате которых повреждено больше трети позвонка;
- злокачественные опухоли позвоночника и метастазы из других органов, разрушающие кость. Операция вертебропластики восстанавливает плотность костей и препятствует дальнейшему размножению раковых клеток.
Описанные операции делают преимущественно под общей анестезией, но в редких случаях и при выполнении вертебропластики применяется местный наркоз. Если требуется сильное или длительное обезболивание, укол делают дополнительно в спину (спинальная анестезия).
СПРАВКА : для получения качественного и безопасного лечения рекомендуется обращаться в крупные медучреждения, имеющие хорошие отзывы. Следует обращать внимание также на опыт и квалификацию персонала, уровень сервиса и наличие современной аппаратуры.
Низкоинвазивные методы
Малоинвазивные операции отличаются большей безопасностью по сравнению с открытыми вмешательствами, поскольку осуществляются через небольшие разрезы или проколы. Мягкие ткани практически не подвергаются травматизации, существенно снижаются кровопотери, и укорачивается период реабилитации. Кроме того, на теле не остается малоэстетичных швов и шрамов.
К малоинвазивным нейрохирургическим вмешательствам относится лазерная валоризация диска, нуклеопластика и перкутанная дискэктомия.
Лазерная валоризация диска может выполняться при грыжах и протрузиях небольшого размера. В ходе операции в поврежденный диск вводится игла, через которую проходит луч лазера, и хрящевая ткань диска фактически выпаривается. В результате грыжа уменьшается, и устраняется сдавливание окружающих нервов, что и вызывало болевые ощущения.
Лазерная валоризация выполняется через небольшой прокол и занимает немного времени, пациент находится на операционном столе максимум час. Риск осложнений крайне низок, больные быстро восстанавливаются.
Лазерная валоризация наиболее часто проводится на поясничном отделе позвоночника, так как именно поясница подвержена образованию грыж в большей степени. В грудном отделе грыжи почти не встречаются.
В межпозвоночный диск вводится проводник, разрушающий пульпозное ядро. Проводником может быть холодная плазма, электрод или фермент химопапаин. В последнем случае процедура носит название хемонуклеолизиса и заключается в разложении дискового ядра на химические элементы. Благодаря химопапаину происходит декомпрессия нервных корешков за счет растворения диска.
В ходе нуклеопластики с применением любого проводника внутренняя часть диска разрушается, а на ее место втягивается грыжевое выпячивание. Сколько длится такая процедура, пациент может оценить сам, так как проводится она под местным наркозом.
В ходе операции хирург может удалить фрагмент, пульпозное ядро межпозвоночного диска или прижечь ткани грыжи лазером. Диск при этом не удаляется полностью. Для процедуры используется как местный, так и общий наркоз.
Особенность перкутанной дискэктомии в том, что хирург делает ее в определенном смысле вслепую, несмотря на контролирующий рентген-аппарат. Врач не видит защемленный нерв и сам диск. Кроме того, часть диска остается, что не гарантирует 100% результата.
Такая операция может проводиться как в лечебных, так и в диагностических целях. Она является неотъемлемым звеном малоинвазивной нейрохирургии, применяемой против болей, спровоцированных патологиями спинного мозга.
Эпидуроскопия, так же как и перкутанная дискэктомия, представляет собой чрезкожный эндоскопический метод, посредством которого обследуют эпидуральное пространство и делают 3-D снимки тканей, расположенных в спинномозговой области:
- твердой оболочки спинного мозга;
- желтой связки;
- передней продольной связки;
- сосудов и нервов спины в отдельно взятом сегменте;
- жировой ткани.
С помощью эпидуроскопии выявляются спайки, секвестры, и отслеживается развитие фибротических, воспалительных и стенозирующих процессов. Ее достоинством является безопасный доступ, возможность точного размещения электродов и катетеров, удобство обхода анатомических препятствий, филигранное удаление рубцовой ткани и облегчение протезирования.
Эпидуроскопическим методом размещают системы катетеров, необходимых для лечения онкологических болезней и введения лекарств, включая наркотические анальгетики. Его назначают при сильных фантомных болях, периферических полинейропатиях, арахноидите.
Эпидуроскопия проводится в случае болей, имеющих неустановленную причину, и постоперационных болей. В ходе процедуры может производиться забор биоматериала для гистологии.
Осложнения
Оперативные вмешательства на позвоночнике могут иметь два типа осложнений – специфические и неспецифические. В первую группу специфических осложнений входят:
- повреждения спинного мозга или его оболочек;
- образование спаек и рубцов, которые давят на спинной мозг;
- нарушение работы органов малого таза;
- расстройство чувствительности ниже места компрессии нерва, которое выражается в онемении поясничной и/или паховой области, одной или обеих ног;
- попадание инфекции в спинной мозг, эпидуральное пространство;
- перелом позвонка.
Неспецифические осложнения включают анестезиологические проблемы, кровоизлияния, инфекции и тромбофлебит.
Читайте также:


