Боль в спине лечение баринов
О том, насколько безопасна для позвоночника йога, как предостеречь себя от боли в спине и как часто нужно делать массаж, рассказала Татьяна Чернуха, кандидат медицинских наук, заведующая неврологическим отделением № 3 РНПЦ неврологии и нейрохирургии.
— Кто чаще всего становится пациентом врача-невролога?
— Как правило, это люди старше 40 лет. Хотя некоторые заболевания молодеют, и у 18−20-летних мы диагностируем, например, рассеянный склероз. Но чаще всего в Беларуси к врачам-неврологам обращаются с неврологическими проявлениями остеохондроза (изменениями позвонков и расположенных между ними межпозвонковых дисков. — Прим. TUT.BY) позвоночника и жалобами на боль в спине.

Татьяна Чернуха, кандидат медицинских наук, заведующая неврологическим отделением № 3 РНПЦ неврологии и нейрохирургии
— Как изменились неврологические заболевания в Беларуси за последние 20 лет?
— Со временем у нас увеличилась продолжительность жизни и, соответственно, стало больше пожилых пациентов. В итоге выросло количество сердечно-сосудистых заболеваний, в том числе и инсультов.
Болезнь Паркинсона тоже помолодела. Если раньше ею болели в 50−70 лет, то сейчас есть случаи и среди 35−40-летних. Но, возможно, это связано с лучшей и более ранней диагностикой.
— С жалобами на боль в спине и голове человек должен сразу идти к неврологу?
— Сначала нужно обратиться к участковому терапевту. Врач осмотрит пациента, выявит дополнительные симптомы и признаки заболеваний, назначит обследования. В первую очередь попросит сделать анализ крови и мочи, по показаниям — рентгенограмму позвоночника, УЗИ органов брюшной полости.
Нужно понимать, что боли в спине могут иметь самый разный характер. Например, их в том числе вызывает заболевание почек, у женщин — гинекологические проблемы.
— При какой боли в спине точно нужно идти к неврологу?
— Если это острая боль в позвоночнике, которая отдает в ногу или обе ноги, а при ходьбе развивается слабость или беспокоит онемение в стопе. Достаточно грозный сопутствующий симптом — задержка или учащенное мочеиспускание. Он возникает из-за поражения спинальных корешков и спинного мозга. В такой ситуации может понадобиться оперативное лечение.

— Как долго эти симптомы можно терпеть?
— Если у человека возникли слабость в ноге и нарушение мочеиспускания, то обращаться к врачу нужно в тот же день.
— Всегда ли боль в плече и руке — симптомы шейного остеохондроза?
— Нет. Боль в плече и руке бывает из-за напряжения в области мышц позвоночника, травм, заболеваний суставов.
— Почему возникает остеохондроз?
— Остеохондроз связан с вертикальным положением тела человека и возрастными изменениями. Его причинами может стать как наследственный фактор, так и сидячий образ жизни, лишний вес, травмы, чрезмерная физическая нагрузка с поднятием тяжестей. Я имею в виду работу грузчиков, профессиональных спортсменов, рабочих на конвейере, которые долгое время находятся в вынужденной позе и не могут сделать перерыв.

— С какого возраста человек должен заниматься профилактикой остеохондроза?
— Смолоду нужно во главу угла ставить здоровый образ жизни. Необходимо ходить в бассейн, спортивный зал, заниматься калланетикой (комплекс упражнений, направленных на сокращение и растяжение мышц. — Прим. TUT.BY) и пилатесом. Для позвоночника полезны спокойные физические нагрузки, без рывков.
— Смолоду — это с какого возраста конкретно?
— О том, что у вас может развиться остеохондроз, нужно думать с дошкольного возраста. Ребенка стоит научить правильно сидеть, чтобы не было сколиоза, привить ему любовь к спорту.
— Молодеет ли остеохондроз?
— Молодеет за счет того, что сейчас многие профессии связаны с сидячим образом жизни. Дети реже играют на улице и чаще — в компьютерные игры. Из-за малоподвижного образа жизни происходит недостаточное развитие мышечного корсета, позвоночник формируется неправильно. У человека может быть недостаточное количество мышечной массы, что в будущем приведет к ранним неврологическим нарушениям со стороны позвоночника.
— Грыжа является осложнением остеохондроза?
— Да. Грыжа может возникнуть и в момент травмы, при подъеме чрезмерной тяжести, допустим, штанги или тяжелой мебели.

— Сколько допустимо поднять женщине без вреда для здоровья?
— Женщине лучше не таскать что-то свыше 15−20 кг, а мужчине — свыше 30 кг.
— От пожилых людей в период дачного сезона можно услышать, что их мучает радикулит …
— В медицинском понимании радикулит или радикулопатия — состояние, при котором возникает раздражение или ущемление нервного корешка. Это достаточно выраженная стадия проявления остеохондроза. Она требует более длительного и активного лечения, чем тот же банальный прострел в спине, после которого боль может исчезнуть через пару часов. При радикулите боль отдает в ногу, могут возникнуть симптомы в виде отсутствия либо уменьшения рефлексов. Если при радикулите в стопе появилась слабость, то срочно нужно обратиться к врачу.

— Так что делать дачникам, чтобы не попасть к неврологу?
— Не стараться за один день переделать всю работу. Физическая нагрузка должна быть дозированной. Людям с проблемами со спиной нужно избегать длительного наклона вперед. Делать что-то стоит, сев на скамеечку или с использованием специальной техники. Нужно соблюдать баланс и уделять время не только грядкам, но и своему здоровью.
— Можно ли при боли в спине делать блокады (метод терапии, основанный на введении лекарства в место, отвечающее за формирование боли. — Прим. TUT.BY)?
— Это хороший метод лечения, который позволяет быстро помочь пациенту. Но для блокад должны быть определенные показания. Во время осмотра врач выявляет у пациента напряжение мышц, болевые точки, другие симптомы. Обследование необходимо для того, чтобы исключить случаи, когда требовать блокаду начнет человек, например, с почечной коликой. Ему не блокаду нужно делать, а срочно бежать к урологу.
Как правило, больному делают по две-три блокады. Врач подводит лекарство целенаправленно к проблемным зонам и с помощью инъекции снимает напряжение мышцы. Острая боль уходит, и человек быстрее выздоравливает. Лекарство может быть как иностранным, так и белорусским, при этом его, как и дозу, может подобрать только врач.
— Уступает ли белорусское лекарство иностранному?
— Мы пользуемся белорусским, и оно оказывает эффект.

— О чем может говорить то, что у человека в возрасте слегка за 30 лет зимой спина болит, а летом — нет?
— Это может быть связано с индивидуальной реакцией на холод или с тем, что зимой человек меньше двигается. Я бы такому человеку посоветовала сдать общий и биохимический анализы крови, анализ мочи, сделать снимки позвоночника и обратиться за консультацией к врачу.
— Почему у одних возникает туннельный синдром, а у других — нет?
— Туннельные синдромы возникают при предрасположенности к ним и наборе веса. У женщин туннельный синдром врачи диагностируют чаще, чем у мужчин. Это связано с особенностями гормонального обмена. Если немеют руки, это может быть ущемление срединного нерва в области запястного канала. В этом случае нужно делать физиотерапевтические процедуры, направленные на проблемную зону, то есть на область запястий.
Бывают туннельные синдромы в ногах, грушевидной мышцы, то есть ягодичной. При синдроме грушевидной мышцы можно применять блокады и использовать медикаментозное лечение.
— А что может быть профилактикой туннельного синдрома?
— Контроль веса. Иногда полный человек может похудеть на десять килограмм, и проблема исчезнет.
— Сколько в день можно сидеть за компьютером без вреда для позвоночника?
— Взрослый может себе позволить и восемь, и девять часов. Но периодически нужно вставать, ходить, если есть проблемы со спиной, то, возможно, делать небольшой комплекс упражнений по две-три минуты: наклониться, повернуться.

— Какими должны быть офисные стулья, чтобы не было негативного воздействия на спину?
— Офисные стулья должны быть с регулировкой наклона спинки, высоты сиденья, по форме соответствовать изгибам позвоночника, с наличием валика в области поясницы. И желательно, чтобы компьютер стоял напротив глаз, а не вполоборота. Хорошо если есть привычка сидеть ровно и прямо, а не боком, ссутулившись.
— Что вы еще посоветуете офисным работникам в плане профилактики?
— Два-три раза в неделю обязательно заниматься спортом. Ведь то, что человек вышел из офиса, сел в машину, приехал домой и лег у телевизора, организм не прощает.
Есть другая крайность. Если вы 10−15 лет ничем не занимались, пришли в спортзал, что-то резко потягали. В таком случае могут возникнуть проблемы со спиной. К занятиям спортом нужно подходить планомерно и дозированно, можно обратиться за помощью к инструктору.
Часто можно услышать, что, мол, на занятия спортом нет ни времени, ни денег. А разве проблема надеть шорты, обуть кроссовки, выйти и побегать полчасика?
Если у вас обострение и выраженная боль в спине, то пробежка однозначно состояние ухудшит. Тогда лучше посоветоваться с врачом насчет того, какая физическая нагрузка для позвоночника будет адекватной. В качестве альтернативы можно позаниматься лечебной физкультурой с инструктором в поликлинике.

— Как вы относитесь к мануальной терапии?
— Мануальную терапию должен проводить сертифицированный специалист, прошедший обучающий курс по соответствующей специальности. Не самоучка, знахарь или кто-то еще… Также мануальному терапевту нужно предоставить результаты обследования позвоночника, чтобы он видел, с чем имеет дело. При некоторых болевых синдромах мануальная терапия помогает, но при больших грыжах диска — нет.
— Насколько эффективны ортопедические матрасы для сна?
— Для позвоночника очень важно, на чем мы спим. Если в гостях поспать на неудобном диване, утром, бывает, встаешь и чувствуешь: что-то не то. Лучше всего выбрать ортопедический матрас средней жесткости. Для позвоночника это — благо.
— А какой должна быть подушка?
— Подушка должна быть невысокой. Людям с болями в шее оптимальнее всего спать на ортопедических подушках с двумя валиками и углублением.
— Как часто нужно делать массаж человеку, который не жалуется на боли в спине?
— Два раза в год независимо от сезона. Тем, у кого есть неврологические проблемы, массаж можно делать чаще. Курс массажа должен состоять из пяти-десяти сеансов. Но в любом случае, чтобы поддерживать мышцы и связки в форме, нужно заниматься спортом.

— Вы говорили про пилатес и калланетику, а как вы к йоге относитесь?
— Если человек здоров и он в хорошей физической форме, то, пожалуйста, можно заниматься, чем нравится. Но если у него хроническое заболевание, стойкий болевой синдром, то можно сходить на сеанс йоги и вернуться к неврологу с обострением. Если есть сомнения, то лучше лишний раз посоветоваться с врачом. Позвоночник не любит резких и скручивающих движений, поэтому во время занятий йогой каких-то видов движений можно избегать.
Если вы заметили ошибку в тексте новости, пожалуйста, выделите её и нажмите Ctrl+Enter
Моему поясничному остеохондрозу около 25лет (был комиссован от армии). Первые 10 лет состояние постепенно ухудшалось и дошло до той стадии, когда любое действие организмом разбивается на 3: мысленный "скан" позвоночника до ("не стреляет?") , само действие, мысленный "скан" после (и ожидание прострела). Ноющее состояние и страшная апатия (все говорят, что "не лечится" и только ухудшается. ) Были мысли о "лежачем программисте". "Лечебная физкультура" преподается на уровне - "делайте если можете, все индивидуально". Пробовал много чего, включая мануальных терапевтов, пока не повстречал медсестру (массаж), которая в детстве занималась конным спортом и получила травму. Вот она понимала о чем идет речь и подтолкнула в поиску правильного пути. Проблема остеохондроза обусловлена плохим (не правильным) кровоснабжением межпозвоночных дисков и связок, которые охватывают каждый сустав (пару позвонков). Когда мы сидим - напряжены одни мышцы (кровоток сдавлен) и бездействуют другие, а в норме - при каждом движении мышцы своим поочередным сдавливанием/освобождением помогают наполнять все самые тонкие капилляры и позволять вовремя обеспечивать каждый орган всем необходимым и выводить из него все лишнее. Решение проблемы - в регулярности восстановления нормального расстояния между дисками и кровоснабжения мышц, дисков, связок. 1. Растягивание перед сном (восстановить то расстояние, которое "стопталось" за день, позволить организму ночью регенерировать. ). Ложимся на пол, ноги положить на кровать/кресло/стул (тогда нет поясничного прогиба и позвоночник лежит ровно). Руки кладем вдоль за головой - тянемся за кончиками пальцев, потом руки под голову и тоже тянемся, но уже за локтями (в том же направлении), можно смело "поскрепеть" лопатками, изгибаясь и как-бы помогая освободить каждое ущемление. Ощущение очень приятное, не раз приходилось даже провалиться в сон прямо на полу. ) После этого сразу в кровать. Помимо здорового расстояния, мышцы как насосы закачивают в каждый . Читать дальше. капилляр все необходимое для ночной работы организма. 2. Утренняя зарядка а. Проснувшись, умывшись, приготовив себе завтрак (что-то еще, просто чтобы "проснулось тело") - начинаем с такого же растягивания как перед сном. б. В том же положении (тело на полу, ноги на диване), руки вдоль тела, согнули в локтях и чуть опираясь на затылок - делаем прогиб с опорой на локти (как бы "мостик" но в лопаточном, а не поясничном, отделе), отрывая спину от пола совсем не много - около 5-7см. Таких прогибов я делаю 15шт подряд, без задержек в верней и нижней точке. В результате мы просто "запускаем" мышцы лопаточной части (это не накачка мышц, а их "пуск", поэтому больших усилий и повторов не нужно). в. Опускаем ноги с дивана на пол, поворачиваясь за ними (ложимся вдоль дивана). С опорой на пятки и лопатки - приподнимаем поясницу на те же 5-7см - вот это как раз "мостик", но поскольку проблема именно в пояснице, только лишняя (травмирующая) нагрузка здесь не нужна. Теже 15 повторений. Этим упражнением "включаются" продольные мышцы, прилегающие непосредственно к позвоночнику. К тому же включение мышц позволяет растянутому в первом упражнении позвоночнику - "собраться" обратно и всем дискам встать на место (без нагрузки!). г. немножко для пресса. Лежа на спине, руки за голову - согнуться под 25-30градусов, отрывая от пола не всю спину, а только на уровне лопаток (это мое ограничение нагрузки на поясничный отдел, при этом качается как минимум "верхний" пресс) д. Глубокий самомассаж. Упражнение можно назвать "колобок", только качаться нужно не на позвоночнике (не на "костяшках"), а на продольных мышцах, проходящих вдоль него (разминать свою "полендвицу")) Для этого нужно сначала сесть на пятую точку, подобрать колени, но не обхватывать их руками (у рук будет своя функция). Потом мы как бы перекатываемся назад (с пятой точки на затылок), при этом руки слегка отведены в стороны и каждая помогает слегка отклонить туловище то вправо, то влево (от линии позвоночника). Приспособившись - можно потом настолько сильно отклонять тело право/влево, что массируется более широкая область вокруг позвоночника. Возвращаясь в исходное положение - мы массируем и пятую точку, что также полезно для всей мужской/женской сферы. Это массаж своим собственным весом. так глубоко вам не промассирует ни один специалист, а вы это делаете каждое утро, бесплатно, и на всю зарядку у вас уходит 4-5минут, что позволяет делать ее даже тогда, когда "некогда". В итоге вы получаете растянутый, потом правильно "собранный" и промассированный позвоночник, готовый к любым последующим нагрузкам. Вот эта комбинация: вечернее восстановление и утренняя подготовка - наверное позволяют организму восстанавливать свои проблемные места. По крайней мере оптимизм ко мне вернулся уже после первых "занятий", а последующие годы говорят о том, что это "работает". ) Все это можно и нужно делать даже при "прострелах", просто где-то чуть больше себя подстраховывая - восстановление проходит тоже быстрее (сравниваю только с рассказами знакомых о "блокадах" и недельных больничных). У женщин после родов - бывают проблемы в шейном отделе позвоночника (от рук "помощниц тужиться". ), боли в плечевых суставах - могу также порекомендовать этот несложный комплекс (жена когда-то посмеивалась, а теперь делает сама и даже без напоминаний. ))) + никто не отменял правила подъема тяжестей (вертикально, без поворотов по оси, только вместе с туловищем перешагиваем на ногах). + правильная осанка (о валике в спинке стула сказано в статье), в метро спинка также имеет поясничный выгиб, а любое кресло в наземном транспорте имеет разрыв между спинкой и сидушкой - в него прячется выступающая пятая точка. и создается все тот же поясничный прогиб (в литературе говорится, что в этом положении спина максимально расслаблена, напряжено минимальное количество мышц - по ощущениям это похоже на правду). Еще все врачи говорят, что самые большие проблемы со спиной у тех, кто считает себя самым здоровым и позволяет себе необдуманные нагрузки. Так что остеохондроз - это точно не приговор, а скорее стимул к познанию себя и Природы в целом.











Боль в спине: новые технологии и старые предрассудки
Ключевым направлением в симптоматическом и патогенетическом лечении боли в спине является применение НПВП, блокирующих выработку медиаторов воспаления – простагландинов – за счет ингибирования фермента циклооксигеназы (ЦОГ). Открытие двух изоформ ЦОГ — тканевой (или конституциональной) ЦОГ-1, постоянно присутствующей в большинстве тканей (осуществляющей синтез простагландинов, участвующих в реализации физиологических функций), и индуцибильной – ЦОГ-2, существенно увеличивающей свой уровень на фоне воспаления, позволило лучше понимать механизмы, лежащие в основе эффективности и токсичности НПВП. Обе изоформы ЦОГ продуцируются и в периферических тканях, и в клетках ЦНС. ЦОГ-2 образуется в зоне воспаления и в клетках спинного и головного мозга под действием повреждающих стимулов с периферии. Неселективные НПВП блокируют активность обеих изоформ ЦОГ, что приводит к ряду побочных эффектов, связанных с ингибированием ЦОГ-1, прежде всего к поражению желудочно-кишечного тракта (ЖКТ), причем на всем его протяжении (стоматит, эзофагит, гастрит, язва желудка и двенадцатиперстной кишки, энтерит, язвенный колит, проктит). Однако высокая селективность в отношении ЦОГ-2 может иметь чрезмерный и нежелательный для организма характер: при использовании высокоселективных ингибиторов ЦОГ-2 возможно повышение кардиоваскулярных рисков [5]. В связи с этим обращают на себя внимание НПВП, сбалансированно ингибирующие ЦОГ-1/ЦОГ-2, такие как Ксефокам (лорноксикам).
Ксефокам обладает выраженной анальгетической и противовоспалительной активностью, характеризуясь при этом низким риском возникновения побочных явлений. Это объясняется особенностями фармакокинетики и фармакодинамики лорноксикама.
В отличие от других НПВП Ксефокам не оказывает ингибирующего влияния на активность фермента 5-липоксигеназы и, таким образом, не подавляет синтез лейкотриенов, шунтируя метаболизм арахидоновой кислоты на 5-липоксигеназный путь; арахидоновая кислота и ее липооксигеназные метаболиты могут действовать как ретроградные медиаторы, стимулирующие переработку болевых импульсов в спинном мозге. Кроме того, Ксефокам обладает более коротким, чем другие оксикамы, периодом полувыведения (3–4 часа), что также способствует снижению частоты возникновения нежелательных явлений, особенно со стороны ЖКТ. Еще одной особенностью механизма действия Ксефокама является стимуляция выработки эндогенных динорфина и эндорфина, что свидетельствует о способности препарата оказывать влияние на центральные звенья патогенеза болевого синдрома.
Метаболизм лорноксикама происходит в печени под действием цитохрома Р450 с образованием фармакологически неактивных метаболитов, 1/3 из них выводится через почки и 2/3 – через ЖКТ, при этом энтеропеченочная циркуляция отсутствует. Двойной путь экскреции препарата снижает нагрузку на органы и улучшает переносимость, поэтому при легкой и умеренной степени печеночной и/или почечной недостаточности коррекции его дозы не требуется. Таким образом, Ксефокам обладает хорошей переносимостью по сравнению с другими НПВП.
Анальгетический эффект НПВП проявляется прежде всего в отношении БВС слабой и умеренной интенсивности [2]. Однако в силу своей выраженной анальгетической активности Ксефокам применяется и при интенсивных болях. Так, при острейших радикулярных болях воздействие Ксефокама обеспечивает обезболивание, эквивалентное тому, которое достигается при применении опиоидов, таких как морфин, петидин и трамадол. Ксефокам, как и другие НПВП, обладает опиоидсберегающим эффектом, т.е. его применение позволяет снижать количество принимаемых опиоидов и сводить к минимуму связанные с ними нежелательные явления, а также развитие лекарственной зависимости.
На российском рынке Ксефокам представлен в трех различных лекарственных формах:
- Ксефокам стандартные таблетки 8 мг.
- Ксефокам лиофилизат для приготовления раствора для внутривенных и внутримышечных инъекций, в 1 флаконе 8 мг лорноксикама.
- Ксефокам Рапид – быстроабсорбируемые таблетки 8 мг.
Рекомендуемая доза для однократного приема Ксефокама составляет 8 мг, максимальная суточная – 16 (24 мг в первый день лечения для Ксефокам Рапид) с интервалами между приемом 8–12 часов. Обезболивающий эффект при использовании стандартных таблеток Ксефокама развивается в течение 45–60 минут и продолжается более 8 часов. Отдельного упоминания заслуживает Ксефокам Рапид – быстроабсорбируемые таблетки. Эта форма была разработана специально для быстрого и эффективного лечения острой боли: обезболивание начинается приблизительно через 20–30 минут после перорального приема Ксефокама Рапид, что сопоставимо со скоростью наступления эффекта при внутримышечном введении Ксефокама. Следовательно, время начала обезболивающего действия препарата сокращается в 2 раза по сравнению со стандартной таблетированной формой. Это достигается благодаря уникальному составу и конструкции таблетки Ксефокам Рапид: лорноксикам в ней помещен в микрогранулы, покрытые буферным веществом. Вступая в реакцию с желудочным соком, покрытие гранул создает слабощелочную среду, в которой лорноксикам быстро растворяется и всасывается в кровь. Инъекционная форма Ксефокама активно применяется в интервенционной терапии для инфильтрации триггерных точек при миофасциальных болях в спине.
В отсутствие противопоказаний возможно дополнить лечение немедикаментозной терапией: тепловыми физиопроцедурами, мануальной терапией, вакуумным и ручным массажем. В некоторых случаях релаксации паравертебральных мышц и восстановления микроциркуляции в миофасциальных триггерных зонах удается достигать без дополнительного медикаментозного воздействия при применении ЛФК и физиотерапевтических методов [2]. Следует отметить, что на первом и втором этапах лечения пациенты с острыми БВС не нуждаются в обязательной консультации невролога или ревматолога и представляют контингент больных для врачей общей практики, а затем – врача ЛФК. При острых скелетно-мышечных БВС нет необходимости в соблюдении постельного режима даже в первые дни заболевания, а также в использовании опоры при передвижении (трости или костыля). Необходимо убедить пациента, что небольшая физическая нагрузка не опасна, посоветовать поддерживать повседневную активность, а после купирования острого болевого синдрома как можно скорее приступить к работе, не забывая при этом о лечебной физкультуре, необходимой для предотвращения последующих эпизодов БВС [1–3, 5].
Дополнительным и наиболее эффективным малоинвазивным методом терапии скелетно-мышечных БВС на любом этапе лечения оказывается локальное инъекционное введение лекарственного препарата (блокада), обладающего противоотечным и противовоспалительным действием, в очаг воспаления и/или устойчивого мышечного спазма. Интервенционные методы лечения боли широко используются во всем мире более 100 лет. Их первооткрывателем считается Василий Константинович фон Анреп, который в 1879 г., проводя на себе эксперименты, первым в мире открыл местное анестезирующее действие кокаина, разработал дозирование и методику его применения. По своему назначению блокады подразделяются на диагностические, прогностические и лечебные. С помощью диагностических блокад осуществляется уточнение диагноза ex juvantibus. Цель прогностической блокады – обозначить границы эффективности лечения и дать временно почувствовать пациенту, что он будет испытывать после более инвазивной процедуры (высокочастотной денервации сустава или деструкции нерва) и сможет ли он переносить чувствительные и вегетативные нарушения, возникшие в результате данного воздействия [4, 7].
При проведении лечебных блокад используется большой арсенал медикаментозных средств, что, с одной стороны, определяется фармакодинамикой и механизмом их действия, с другой – этиопатогенетическими особенностями развития боли.
Требования к препаратам для интервенционной терапии предъявляются по трем основным характеристикам:
- Эффективность:
- быстрое наступление обезболивающего действия (в течение минут или часов);
- продолжительность обезболивающего действия;
- доказанность эффективности применяемых препаратов в ходе рандомизированных клинических исследований по стандартам GCP.
- Безопасность:
- отсутствие системных побочных эффектов, серьезно ухудшающих состояние здоровья пациента;
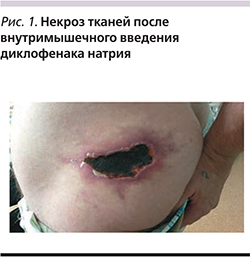
- отсутствие локальной нейротоксичности, некроза ткани в месте введения.
- Хорошая переносимость процедуры введения препарата (отсутствие непереносимого усиления боли во время и после блокады)
Применяемые для малоинвазивной терапии препараты делятся на две группы: основные (базовые) и дополнительные. В связи с быстрым наступлением обезболивающего действия в качестве базового средства для всех видов блокад (лечебных, диагностических или прогностических) наибольшее применение нашли местные анестетики [1, 5, 7]. К сожалению, продолжительность действия местных анестетиков составляет несколько десятков минут, кроме того, они не обладают противовоспалительной, миорелаксирующей и противоотечной активностью, поэтому длительное лечебное действие при их использовании в большинстве случаев невозможно.
К числу дополнительных препаратов, применяющихся для лечения боли в интервенционной терапии миофасциальных, фасеточных и радикулярных болей [4–11], а также тоннельных синдромов [12–14], относятся гормональные средства (глюкокортикостероиды – ГКС), использование которых основано на их противовоспалительном, десенсибилизирующем и противоотечном действиях как локально в тканях, так и системно в организме [4, 9, 12, 13]. Во избежание осложнений запрещается внутрисосудистое вливание ГКС, перед инъекцией препарата всегда проводится аспирационная проба: поршень шприца оттягивают назад; при появлении в шприце крови необходимо изменить положение иглы, чтобы исключить попадание препарата в артерию или вену. Длительная терапия ГКС может приводить к отклонениям в работе эндокринной и пищеварительной систем, а также к нарушениям обмена веществ. Тем не менее ГКС были и остаются наиболее распространенными (после анестетиков) препаратами для интервенционной терапии боли, эффективность которых доказана в 45 рандомизированных исследованиях [11]. Поскольку инъекции ГКС могут сопровождаться рядом серьезных местных и системных осложнений, повторные инъекции в одну область должны проводиться не ранее, чем через 2–3 недели после первого введения. Если эффект после 1–2 инъекций недостаточен, повторные введения проводить нецелесообразно. Не следует осуществлять более трех инъекций в одну область в течение года [1].
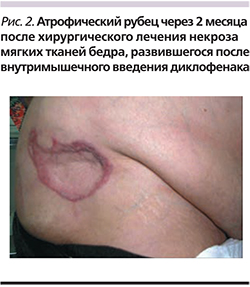
Альтернативными дополнительными препаратами, лишенными побочных эффектов, характерных для системного действия ГКС, являются НПВП. Они применяются преимущественно для инфильтрации триггерных зон мышц при миофасциальных синдромах и периартикулярных блокад при фасеточных синдромах. Описано применение лорноксикама для локальной инъекционной терапии при миофасциальных болевых синдромах, для футлярных блокад (например, при тоннельных синдромах). Локальное инъекционное введение лекарственного препарата, обладающего противоотечным и противовоспалительным действиями, в очаг воспаления и устойчивого мышечного спазма считается наиболее эффективным методом терапии миофасциальных болевых синдромов [1, 2, 5, 8]. Наш собственный клинический опыт показывает эффективность и безопасность 8 мг лиофилизата Ксефокама у пациентов с отягощенным соматическим анамнезом (сахарный диабет, артериальная гипертензия, ИБС и т.п.).
Помимо лечебных целей в ряде случаев проведение блокад необходимо для диагностики и определения оптимальной стратегии последующего лечения. Так, например, диагностическая блокада фасеточного сустава или крестцово-подвздошного сочленения раствором местного анестетика (2%-ный лидокаин или 0,5%-ный новокаин) позволяет не только определить источник боли в спине, но и предсказать эффективность малоинвазивной нейрохирургической процедуры – высокочастотной денервации сустава [4, 17]. Понятно, что без НПВП и/или ГКС длительность обезболивающего действия анестетика составит всего лишь несколько часов, но в случае исчезновения у пациента после блокады болевого синдрома хотя бы на час мы можем уверенно говорить о том, что процедура денервации будет эффективной: в этом случае блокаду можно рассматривать как прогностическую.
Таким же образом определяется прогноз эффективности внутридисковой электротермической аннулопластики, лазерной вапоризации или холодноплазменной аблации межпозвонкового диска при радикулопатии. Если интрафораминальное введение анестетика под контролем компьютерной томографии устраняет болевой синдром, то проведение вышеуказанных малоинвазивных пункционных нейрохирургических воздействий может быть эффективным [7, 9, 18]. Следует отметить, что в ряде случаев достаточный терапевтический эффект имеет интрафораминальное или сакральное эпидуральное введение вместе с местным анестетиком раствора ГКС, обеспечивающего патогенетическое воздействие на аутоиммунные и компрессионно-ишемические механизмы диско-радикулярного конфликта (противовоспалительное, противоотечное и ремиелинизирующее действия) [9, 10, 19] или НПВП [6, 20].
Обычно успешно проведенной фораминальной блокады бывает достаточно, чтобы уменьшить выраженность болевых ощущений и чувствительных (а иногда и двигательных) расстройств до следующего обострения радикулопатии, вызванного неправильным образом жизни больного. В случае недостаточной по времени эффективности лечебных фораминальных блокад и при условии наличия несеквестрированной латеральной (фораминальной) грыжи диска, менее 7 мм, проводится малоинвазивная процедура лазерной вапоризации (или ее модификации – фораминопластики), холодноплазменной аблации или внутридисковой электротермической аннулопластики, эффективной для 50–65% пациентов [18]. Если и эта пункционная процедура не приводит к регрессу болевого синдрома, тогда производится оперативное нейрохирургическое вмешательство открытым доступом. Вопрос о проведении пункционных или открытых нейрохирургических вмешательств при БВС ставится в случае неэффективности правильно проводимой консервативной терапии в течение трех месяцев. К сожалению, нередко оперативное вмешательство проводится в отсутствие должных показаний (прогрессирующий парез иннервируемых пораженным корешком мышц конечности, тазовые нарушения, перемежающаяся хромота, вызванная стенозом позвоночного канала), что чревато формированием хронического постдискэктомического болевого синдрома, обусловленного множеством факторов (нарушением биомеханики движения в оперированном сегменте позвоночника, спаечным процессом, хроническим эпидуритом и т.п.) [5, 21, 22]. Определение целесообразности оперативного лечения радикулопатии у пациента с грыжей межпозвоночного диска должно являться прерогативой невролога, но окончательное решение о тактике лечения все равно остается за больным. Немаловажным фактором для достижения положительного результата может быть желание пациента сделать блокаду или быть прооперированным, а также его убежденность в отношении пользы данного метода лечения при условии полной информированности со стороны лечащего врача. Если больным положительно воспринимаются более инвазивные методы лечения или если психосоциальные или экономические факторы требуют более быстрого восстановления, рассмотрение хирургического лечения оправданно.
Безусловно, интервенционная терапия требует наличия специальных навыков врача, осуществляющего малоинвазивную процедуру, а в ряде случаев высокотехнологической аппаратуры, обеспечивающей правильное попадание иглы в пораженную область (компьютерный томограф, рентгенографическая установка с электронно-оптическим преобразователем или ультразвуковой сканер). Современные технологии навигации позволяют не допустить таких осложнений, как пневмоторакс, повреждение нерва (постинъекционная невропатия), повреждение спинного мозга (постинъекционная миелопатия), повреждение ствола мозга. Но даже использование высоких медицинских технологий не всегда позволяет избегать нежелательных явлений при проведении интервенционной терапии, таких как аллергические реакции, синдром Николау, эпилептический приступ, побочные эффекты препаратов, инфекционные осложнения, кровотечения, фатальные аритмии, в т.ч. приводящие к летальным исходам. Именно поэтому интервенционные методы лечения боли должны использоваться в медучреждениях, имеющих необходимое реанимационное оборудование и квалифицированный персонал.
Анализ литературных данных, касающихся диагностики и лечения боли, а также наш собственный клинический опыт показывают, что ни один из отдельно применяющихся методов интервенционного и неинтервенционного фармакологического, физического или психологического лечения БВС не может сравниться по своей эффективности с мультидисциплинарным подходом, когда все вышеуказанные методы, назначенные вместе в одном комплексе, взаимнопотенцируются: когнитивно-поведенческая психотерапия помогает скорректировать неправильные, пpепятствующие выздоpовлению пpедставления пациента о пpиpоде своего заболевания, изменить социальное подкрепление болевого поведения, уменьшить зависимость от анальгетической терапии, а методики лечебной физкультуры помогают восстановить нормальный двигательный стереотип, оптимизировать идеомоторику (измененную вследствие пластических процессов в нейроматриксе, приводящих к реорганизации сенсорной и моторной коры и подкорковых структур) и увеличить уровень повседневной активности (сниженный за счет кинезиофобии) [1, 2, 5, 23].
Читайте также:


