Боль в пояснице при язве 12 перстной кишки
Язвенная болезнь – одна из самых распространённых патологий желудка и двенадцатиперстной кишки. Заболевание напрямую связано с неправильным питанием, нарушением режима дня, недосыпом и стрессом, воспалительными процессами в организме. На развитие язвенной болезни также может повлиять генетическая предрасположенность.
БОЛЬ КАК ОСНОВНОЙ СИМПТОМ БОЛЕЗНИ
Язвы представляют собой поражение слизистой оболочки желудка и/или двенадцатиперстной кишки. Они могут отличаться по размеру, локализации и глубине, но всегда будут проявляться через боль – это основной симптом болезни.
Неприятные ощущения возникают не только в месте, где находится язва. Боль обычно иррадирует (отдаёт) ещё и в спину, грудину или подреберье. В случае с язвой желудка болезненность чаще возникает в верхней части желудка ближе к грудине, так как именно в этой области поражается слизистая. При наличии язвы в 12-перстной кишке боль может появляться в районе:
- пупка;
- нижней части живота, слева или справа;
- правого или левого подреберья.
КАКИЕ БОЛИ БЫВАЮТ ПРИ ЯЗВЕ
По времени возникновения обычно выделяют:
- ночную боль: характеризуется сильной интенсивностью;
- голодную боль: появляется утром или при длительном перерыве в приёмах пищи. Объясняется спазмами и выбросом большого количества желудочного сока;
- ранняя и поздняя: первая ощущается примерно через полчаса-час после приёма пищи. Ей сопутствует тяжесть в желудке и изжога. Объясняется такая боль воздействием пищи на пораженные участки слизистой. Поздние боли могут появляться через 3-6 часов после последнего приёма еды.
ИНТЕНСИВНОСТЬ БОЛИ
По интенсивности боль при язве желудка и двенадцатиперстной кишки может быть:
- тупой, ноющей;
- резкой и неожиданной, часто по причине спазма;
- кинжальной: боли сильной интенсивности в области живота часто свидетельствуют об осложнении язвы, в том числе открывшемся кровотечении. Если помимо боли наблюдается слабость, повышенная температура, рвота и/или стул с кровью, нужно немедленно обратиться к врачу.
ИНЫЕ ВИДЫ БОЛИ ПРИ ЯЗВЕ
Поражение слизистой желудка или кишечника может также стать причиной:
- мигреней: головные боли часто возникают из-за рвоты или пониженного давления, которые могут говорит об отрывшемся кровотечении;
- боли в спине: спина при язве также может болеть, так как мускулатура желудка резко сокращается и происходит иррадиация в спину;
- боли в области груди появляются, в случае если язва локализована в верхних отделах желудка.
УСИЛЕНИЕ БОЛИ ПРИ ЯЗВЕ
Боль при язве желудка может усиливаться при следующих раздражающих факторах:
- приеме жирной, солёной или острой пищи;
- курении и употребление алкогольных напитков;
- нарушении режима сна, неправильном и нерегулярном питании;
- сильном стрессе;
- физических нагрузках.
ОТСУТСТВИЕ БОЛИ
Отсутствие боли при язвенной болезни может говорить о:
- высоком болевом пороге человека;
- рубцевании язвы за счет естественной регенерации тканей.
УСТРАНЕНИЕ БОЛИ
Болевой синдром при язве желудка и двенадцатиперстной кишки можно купировать при помощи спазмолитиков и противовоспалительных средств. Но глобально это не решит проблему. Если вы подозреваете у себя язвенную болезнь, как можно скорее обратитесь к врачу-гастроэнтерологу. В отсутствие лечения она может трансформироваться в онкологию, которая потребует более серьёзной терапии.
Лечение язвы желудка сводится к специальной диете, приёму гастропротекторов для восстановления и защиты слизистой, спазмолитиков для избавления от боли и антибиотиков для устранения бактерии Helicobacter pylori, которая является основной причиной развития патологии.
Обращение к врачу при первых симптомах язвенной болезни позволяет вовремя диагностировать заболевание, разработать правильную схему лечения и избежать опасных осложнений.
Боли в спине и заболевания желудочно-кишечного тракта
Пенетрирующая язва желудка
Пенетрирующая язва желудка — довольно распространенное заболевание, особенно у мужчин. Обычно возникает она у людей, постоянно нервничающих, питающихся кое-как, любителей острого и спиртного, кофеманов, курильщиков.
Конечно, физические и эмоциональные перегрузки, неправильный образ жизни, а главное, питание способствуют возникновению этой неприятной болезни, но не обязательно приводят ней. Немалую роль в возникновении этого заболевания играют и наследственные факторы, и строение вашего тела, и длительное употребление некоторых лекарств (глюкокортикоидов, резерпина, ацетилсалициловой кислоты, кофеина), и даже наличие в слизистой желудка спиралевидной бактерии — Helicobacter pylori.
При язвенной болезни желудка частенько болит грудной или поясничный отдел позвоночника. Конечно, основная боль возникает в желудке и только отдает в спину и левую половину грудной клетки.
Обычно боли возникают спустя полчаса — час после еды. через 2–3 часа после еды (поздние боли) и ночью (голодные боли, возникающие с 23 до 3 часов).
Естественно, желудочные боли, отдающие в позвоночник, не являются единственным симптомом заболевания. Рвота кислым, изжога, тошнота, отрыжка, запоры также сопровождают больного.
Не обязательно, но зачастую язвенник при хорошем аппетите начинает худеть, поскольку он старается ограничивать себя в питании, чтобы избежать болей после еды. Межсезонье — самый опасный период для людей, страдающих язвенными заболеваниями. Весна и осень — период обострений боли, после которого наступает временное облегчение — своеобразное затишье.
Боли в спине при язве желудка появляются не сразу. При надавливании слева или справа от позвоночника в области X грудного или I поясничного позвонков возникает резкая боль. Постепенно боли, отдающие в спину становятся тупыми, глубокими, словно опоясывают нижние ребра. Это значит, что заболевание уже развилось, язва проникла за пределы стенок желудка или двенадцатиперстной кишки в поджелудочную железу, малый сальник, печень, желчные пути, то есть произошла пенетрация.
Безусловно, диагноз может поставить только врач в результате осмотра и диагностических исследований. Поэтому, если вас что-то начинает беспокоить, немедленно обращайтесь к специалисту! Не нужно запускать болезнь. Чем быстрее она обнаружится тем проще с ней справиться, победить!
С язвой справиться можно, но нужно постараться. Во-первых, никакого алкоголя и курения, во-вторых, диета, а в-третьих, строгий режим дня, то есть никакого переутомления, ни физического, ни умственного.
Острый холецистит
Острый холецистит — это воспаление желчного пузыря. Обычно оно сочетается с камнями, но может возникать и из-за попадания микробов, в основном грамотрицательных бактерий группы Escherichia coli (кишечная палочка) и грамположительных — Staphylococcus (стафилококки) и Streptococcus (стрептококки).
Острый холецистит начинается резкими болями в правом подреберье. Затем они распространяются на правую подключичную область, плечо, лопатку, поясницу, живот. Иногда боли добираются даже до сердца — тогда может случиться приступ стенокардии. Боли могут преследовать несколько часов, а могут не отпускать и несколько дней. Сопровождают это заболевание тошнота, рвота, не приносящая никакого облегчения, повышенная температура.
Если не предпринимать никаких мер (а это немедленная госпитализация и лечение), то появляются желтушность кожи, напряжение мышц живота, до правого подреберья становится невозможно дотронуться. Общий анализ крови показывает лейкоцитоз, увеличение СОЭ.
Без операции при остром холецистите не обойтись. А при гнойной и гангренозной формах требуется полное удаление желчного пузыря.
Лечение проводится гликозидами, кокарбоксилазой, панангином, эуфиллином и гипотензивными средствами. Иногда назначаются антибиотики широкого спектра действия, но мнения врачей в данном вопросе расходятся. Многие считают, что антибиотики не могут остановить механизм разрушения желчного пузыря, а только притупляют процессы, как бы скрывая клиническую картину тем. что уничтожают некоторые симптомы. А это значит, что можно пропустить момент, необходимый для оперативного вмешательства!
При остром холецистите нужно особенно внимательно относиться к пищеварительной системе. Это значит, что при обострении первые 3 дня можно только пить минеральную воду, некрепкий чай, сладкие соки, разведенные наполовину кипяченой водой, отвар шиповника. Затем можно начинать есть, но только протертую пищу. Рекомендуются слизистые и протертые супы (рисовый, манный, овсяный), протертые каши (рисовая, манная, овсяная), кисели, муссы из сладких фруктов и ягод.
Через 3–4 недели диеты при хорошем состоянии можно не перетирать продукты (кроме жилистого мяса и овощей, богатых клетчаткой, — капусты, моркови, свеклы) и есть тушеное и запеченное (предварительно отваренное). К белому хлебу можно добавить не более 100 г ржаного, сеяного из обойной муки. Это разнообразит питание.
Острый панкреатит
Каждый из органов человека играет свою важную роль. Но хорошее пищеварение и обмен веществ невозможны без отличной работы поджелудочной железы, выделяющей ферменты, которые помогают перевариванию жиров, белков и углеводов.
Если вы постоянно переедаете и неправильно питаетесь (едите много жирной, острой, слишком горячей или слишком холодной пищи), почти забыли о белках, любите выпить, то поджелудочная может воспалиться и перестать нормально работать. А воспаление поджелудочной железы — это и есть острый панкреатит.
Конечно, не всегда только неправильный образ жизни вызывает болезнь. Панкреатит может развиться и на фоне других заболеваний: желчнокаменной болезни, хронического холецистита, сосудистых поражений, язвы, инфекционных заболеваний, отравлений и травм.
Но как связаны боли в спине с таким страшным заболеванием? Дело в том. что оно начинается с сильных опоясывающих болей в верхней части живота, которые отдают в лопатки, левую ключицу, задние отделы левых нижних ребер. Сильные боли — это первый и обязательный спутник острого панкреатита. Длятся они день, два или три, постепенно уменьшаясь, становясь все более тупыми, ноющими.
Правда, боли в области живота и спины — не единственный симптом заболевания. Мучительная повторная рвота, не приносящая облегчения, обязательно присутствует как в начале заболевания, так и при развитии осложнений. Вздутие живота, задержка стула, газы, боли в левом подреберье и подложечной области появляются и не исчезают. Так что если кольнуло, болит, не проходит, да еще и рвет постоянно, не глотайте первые попавшиеся лекарства, а срочно обращайтесь к врачу! Лучше перестраховаться, чем довести себя до тяжелейшего состояния, которое трудно вылечить. А может случиться еще хуже…
При остром панкреатите наблюдается учащение пульса — тахикардия, а вот температура тела обычно нормальная. Повышается она только при развитии нагноений. Анализ крови показывает значительное увеличение гемоглобина (до 140–150 г/л) и эритроцитов, уменьшение СОЭ. Если дело дошло до нагноений, то падает содержание лейкоцитов и лимфоцитов, наблюдается токсическая анемия. Часто повышается сахар в крови (более 5,5 ммоль/л натощак при норме 5.0 ммоль/л).
Острый панкреатит — тяжелое заболевание, поэтому лечится он и консервативными, и хирургическими методами. Если панкреатит диагностирован вовремя, то есть на ранней стадии, лечится он очищением организма от ядов, промыванием кишечника и брюшной полости, очисткой крови. А вот если уже появились гнойники, то необходимо хирургическое вмешательство.
При остром панкреатите применяют препараты, снижающие панкреатическую секрецию (атропин, платифиллин), антиферментные (контрикал, гордокс), тормозящие функцию поджелудочной железы (рибонуклеаза, фторурацил), гормоны пищеварительного тракта (даларгин, соматостатин), антибиотики и др.
Немалую роль в лечении острого панкреатита играет диета. При обнаружении этого заболевания человеку прописывается голод в течение 3–5 суток. При этом разрешается только питье щелочной негазированной минеральной воды. Правда, пить нужно много — не менее 2 л в день.
Спустя 3–5 дней (в зависимости от состояния) к воде можно добавлять немного жидких каш, а на 6-7-й день начать есть слизистые супы, кисели, кефир, йогурт, сухари из пшеничной муки высшего сорта, паровые котлеты из нежирной говядины, курицы, рыбы, картофельное пюре, творожную массу, отвар шиповника, черной смородины, слабый чай. Постепенно можно добавлять белковые омлеты, морковное пюре, протертые яблоки.
В общем, рацион больного должен быть высокобелковым (60 % белков животного происхождения), но низкоуглеводным. Однако средняя калорийность пищи не должна превышать 2500–2700 ккал.
Естественно, жареное, копчености, соления, маринады, консервы, алкоголь запрещены. Надо полностью отказаться от сала, сметаны, сдобного теста, сливок. Еду лучше всего варить или готовить на пару. В первые две недели пищу нельзя солить вообще, а потом (если уже нет сил!) чуточку подсаливать, но не увлекаться!
При легком панкреатите нужно соблюдать диету не менее 3 месяцев, при тяжелом — не менее года. Но в любом случае надо следить за питанием, ни в коем случае не переедать!
Ретроцекальный аппендицит
Аппендицит — это воспаление аппендикса, или червеобразного отростка слепой кишки. Когда аппендикс воспаляется, его просто удаляют. Ранее считалось, что это вообще атавизм, совершенно не нужный человеку. Однако природа не глупа, и ничто в ней не бывает просто так. Теперь ученые выяснили, что аппендикс необходим для защиты организма от инфекций, скорейшего восстановления микрофлоры кишечника после различных сбоев и нормальной работы всей пищеварительной системы.
Считается, что аппендицит возникает потому, что в аппендиксе собирается много микробов, которым нечего обеззараживать, поскольку пища поступает тщательно вымытой. Некоторые же врачи утверждают, что аппендицит имеет инфекционную природу (тут трудно не согласиться, хотя это не опровергает первую версию), что это заболевание цивилизации.
Аппендицит начинается неожиданно: резко прихватывает боль в правой подвздошной области. Боль преследует постоянно, но ее можно терпеть, особенно если у вас высокий болевой порог. Боль может не проходить несколько дней, а может отпустить через несколько часов. Правда, потом она возвращается и усиливается. Появляется тошнота и даже рвота. Однако рвота, в отличие от рвоты при панкреатите, например, не повторяется, если только к воспаленному червеобразному отростку не добавляется воспаление брюшины — перитонит.
При аппендиците бывают и запоры, и понос. Но отличающим признаком все-таки можно считать симптом Щеткина — Блюмберга — резкую болезненность при пальпации правой подвздошной области и напряжение ее мышц. Правда, у больных с ослабленной брюшной стенкой при слабой интоксикации и на поздних стадиях напряжение мышц может и не просматриваться.
При заднем расположении отростка, особенно если он замурован в сращениях позади слепой кишки, симптом Щеткина — Блюмберга частенько отсутствует даже при гнойном течении болезни. Зато налицо симптом Пастернацкого — боли при легком поколачивании в поясничной области.
Вообще ретроцекальный аппендицит протекает своеобразно. Начинается все с разлитой боли в животе, появляется рвота, затем боль отдает в поясничную область, правое бедро, наружные половые органы.
Основную роль в установлении диагноза играет обследование живота, но обязательны и пальпация прямой кишки, и исследование крови на лейкоциты. Конечно, главное — вовремя обнаружить воспалительный процесс и локализовать его. Аппендицит — не такое уже страшное заболевание, но без хирурга не обойтись. Так что при обнаружении малейших симптомов — к врачу! И не нужно ждать участкового. Звоните в скорую.
Если у вас есть подозрения на аппендицит, ни в коем случае не принимайте болеутоляющих (не усложняйте врачу задачу, а то потом сами будете недовольны тем, что доктор быстро не поставил диагноз), ничего не ешьте и не пейте, не грейте больной живот (тепло способствует распространению инфекции, и аппендикс может разорваться). Приложите что-нибудь холодное, лучше всего лед. Даже если вы заметили улучшение — боли вроде бы прошли, не надейтесь, что все само излечится. Не затягивайте с обращением к врачу, чтобы избежать осложнений!
Данный текст является ознакомительным фрагментом.
Язва двенадцатиперстной кишки – рецидивирующее хроническое заболевание, которое протекает с проявлением обострений и ремиссий в периодичности. Характеризуется образованием на стенках двенадцатиперстной кишки язв. Главный симптом, указывающий на обострение язвы двенадцатиперстной кишки – сильные боли.
Осложнения появляются вследствие распространения язвенных патологий на другие органы желудочной системы.
Причины язвы двенадцатиперстной кишки
Возбудитель Helicobacter pylori (спиралевидный) в развитии заболевания ведущую роль играет, он оказывает негативное влияние на слизистую оболочку кишечника и желудка.
Тем не менее, можно обнаружить этот микроорганизм более, чем у половины жителей стран СНГ, только не каждый имеет язву.
Причина этого заключается из-за ряда нескольких дополнительных факторов:
- Депрессии, стрессовые ситуации. При наличии возбудителя (бактерии) и переживаний в вегетативной нервной системе возникает нарушение функционирования с проявлением патологии блуждающего нерва. Это вызывает спазм кровеносных сосудов желудка и мышц. В результате желудок не получает полноценного питания, становясь к действию соляной кислоты уязвимым: стенки перевариваются особым желудочным соком (едким), из-за чего образуется язва луковицы двенадцатиперстной кишки.
- Проблемы с наследственностью;
- Употребление в пищу острых приправ и тяжелых жирных продуктов. Подача соляной кислоты при этом повышается.
- Употребление алкоголя в больших количествах. Алкоголь в желудочном соке усиливает агрессивные свойства и снижает в слизистой оболочке защитные свойства.
- Злоупотребление никотином. Курение усиливает выработку соляной кислоты, нормальное переваривание пищи имеет низкий уровень, повреждается стенка желудка, а также нарушается выработка факторов защиты в поджелудочной железе слизистой желудка;
- Действие на организм некоторых видов лекарства (кортикостероидные гормоны, резерпин, аспирин).
От человека к человеку микроб Helicobacter pylori передается при длительном тесном контакте, к примеру, через общую посуду и полотенца, при поцелуях, а также при несоблюдении в туалетах правил гигиены.
Helicobacter, оказавшись в желудке, активно начинает размножаться, ведя подрывную для организма деятельность.
При нем вырабатываются особые ферменты (протеазы, уреазы), которые защитный внутренний слой слизистой оболочки 12-перстной кишки и желудка повреждают, при этом нарушается функция клеток, обменные процессы, выработка слизи и вызывается образование язвенных воспалений.
Боль в верхней половине желудка сигнализирует человеку об образовании и развитии язвенной болезни или предпосылок к ее появлению.
Боли при язве двенадцатиперстной кишки имеют чётко выраженную ритмичность (время проявления, а также связь с приемом пищи), периоды во времени (чередование ощущения боли с периодами их утихания) и обострения осенью и весной.
Боли при язвенной болезни двенадцатиперстной кишки исчезают или уменьшаются после приема пищи и препаратов-антацидов.
Изжога является одним из частых симптомов язвенного поражения, этот признак возникает обычно спустя несколько часов после еды.
Также по течению язвы проходят неприятные позывы из организма в виде неприятного аромата изо рта и т.д.
Ощущение голодной боли не всегда сигнализирует о наличии голода у человека.
Есть случаи, когда язва луковицы двенадцатиперстной кишки никак себя не проявляет, поэтому диагностируют ее слишком поздно.
Если не лечить болезнь, вглубь стенки желудка распространяется язвенный дефект.
Симптомы обострения язвы двенадцатиперстной кишки

Боль чуть ниже уровня грудины, в верхней части желудка. Этот симптом довольно распространенный при разных заболеваниях желудочно-кишечного тракта. Ощущения проходят сразу после еды.
Характер болевых ощущений разный: резкая, острая, ноющая боль. Боль может отдавать в сердечную область или спинальную (характерно особенно при изменении привратника для язвы луковицы).
Больной от болевых ощущений в области живота просыпается. Боль во сне при этом заболевании достаточно распространенной явление. Происходит это из-за увеличения кислотной секреции, которая часто возникает после ужина.
Около 80% пациентов, страдающих от язвы двенадцатиперстной кишки испытывают в животе ночные боли. Соляной кислоты в желудке больше всего вырабатывается около двух-трех часов ночи, поэтому можно рассматривать ночной дискомфорт как ответную нормальную реакцию организма на повышенную кислотность.
- Чувство голода преследует человека даже после еды (если пища жирная, острая, калорийная).
- Живот вздут.
- Тошнота при язве двенадцатиперстной кишки.
- Отрыжка, метеоризм.
Если нормальное лечение отсутствует, начинается хроническая тошнота и рвота с кровью. В кале пациента можно обнаружить опоясывающую кровь. Все это говорит о начальной стадии внутреннего кровотечения, которое нередко становится причиной летального исхода.
Бессимптомное проявление язвенного заболевания достаточно часто приводит к внезапному открытию кровотечения, ухудшению самочувствия. Заживление язвы двенадцатиперстной кишки при такой особенности организма проходит дольше.
Можно отметить в целом, что пациенты, страдающие язвой двенадцатиперстной кишки, имеют разного рода клинические проявления, поэтому симптоматика всегда соотносится с результатами диагностирования.
Болевые ощущения при язве
Если началось обострение язвы двенадцатиперстной кишки, боль может быть приступообразной или постоянной, ноющей или резкой, которая быстро проходит на некоторое время. Иногда боль не уменьшается даже при утолении голода.
Послелуковичную язву определить можно по приступам рвоты на пике болевого ощущения, а вот язвенное проявление двенадцатиперстной кишки проходит вместе со рвотой кислым (тухлым) содержимым и вскоре приносит пациенту облегчение.
Боль, локализируется в области эпигастрия, который ближе к правому подреберью, и может исходить в правую руку и спину.
Диагностика
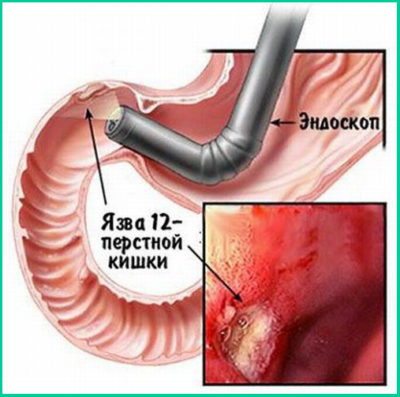
- Эндоскопия считается самым актуальным методом, позволяющим поставить диагноз. Подобная проверка довольно неприятная, однако специалист получает после нее полную информацию, о том, что в пораженном желудке происходит. На сегодняшний день эндоскопические аппараты оборудованы профессиональными специальными устройствами, которые позволяют взять пробу желудочного содержимого и тканей, для определения составляющей заболевания (инфекционной), к ней относится бактерия Helicobacter Pylori и нарушение кислотности желудочного сока.
- Проведение тестов на Helicobacter Pylori.
- Исследование рентгенологическое. Довольно устаревший метод, однако, в некоторых больницах до сих пор проводится.
- Метод пальпации. В этом случае никаких дополнительных обследований не понадобится.
Лечение обострения язвы 12-перстной кишки

Проводится лечение обострения болезни в стационаре.
Во время острого периода заболевания для быстрого рубцевания в слизистой кишечной оболочке язвенного дефекта пациенту необходим эмоциональный покой и постельный режим.
Режим больного расширяется через неделю пребывания в стационаре.
Схему лечения заболевания выбирает врач на основании проведенных обследований.
Во время лечения язвы используются такие группы препаратов:
- Антисекреторные препараты – это группа медикаментозных лекарств, действие которых направляется на устранении пагубности желудочного сока и нормализование желудочной секреции. В эту группу входят ингибиторы протонной помп, блокаторы Н2-гистаминовых рецепторов, холинолитики. Препараты назначаются с учетом особенности организма больного.
- Препараты, которые в себе содержат висмут, являются частью схемы лечения людей с язвенной болезнью двенадцатиперстной кишки, ассоциированной с поражением Helicobacter pylori. Подобные лекарства жизнедеятельность бактерий угнетают, создают пленку на поверхности слизистой оболочки кишки, эта пленочка защищает слизистую от негативного воздействия желудочного сока.
- Противопротозойные и антибактериальные препараты назначаются, чтобы жизнедеятельность Helicobacter pylori угнеталась постепенно. Больным назначаются средства в виде внутривенных введений.
- Прокинетики – группа препаратов, которые улучшают моторику двенадцатиперстной кишки, при этом устраняется тошнота или рвота. Эти препараты показаны к применению при чувстве переполнения желудка и тяжести, раннем насыщении и изжоге.
- Антацидные препараты принимаются при появлении изжоги симптоматически. Их действие направляется на нейтрализацию негативного воздействия на слизистую оболочку двенадцатиперстной кишки соляной кислоты, они также связывают и адсорбируют.
- Гастропротекторные средства покрывают слизистую оболочку двенадцатиперстной кишки, пораженную язвой, препятствуя тем самым негативному воздействию на нее ферментов пищеварения и соляной кислоты.
- Иные группы медикаментозных лекарственных типа анальгетиков, спазмолитиков, препаратов, которые улучшают питание слизистой кишечника.
Диета при обострении язвы двенадцатиперстной кишки

Должна быть щадящей диета при язве двенадцатиперстной кишки и направляться на защиту органов от механического, химического и термического воздействия.
Для людей разрабатывается специальная схема лечебных диет, которые рекомендованы при стадиях обострения заболевания.
Необходимо дробное питание, включающее в себя рыбу, отварное мясо, молочные продукты (не кислые), протертые овощи, которые не содержат грубую клетчатку, сладкие проваренные или протертые фрукты и ягоды, каши разваренные крупяные, белый подсушенный хлеб, чай, кофе и какао с молоком некрепкие, отвар шиповника.
Исключаются полностью жареные, острые, маринованные, соленые блюда, консервы, копчености, растительные блюда, содержащие грубую клетчатку, фрукты и ягоды кислые, жирные сорта мяса кислые молочные продукты, грибы, крепкий кофе, кислые соки, газированные напитки.
Физиотерапия
Лечение физиотерапевтическое язвенной болезни двенадцатиперстной кишки увеличивает эффективность медикаментозного лечения.
По назначению врача в стадии обострения заболевания можно использовать следующие методы:
- Модулированные инусоидальные токи оказывают противовоспалительное обезболивающее действие, а также в органах пищеварительной системы улучшают кровообращение;
- Терапии ультразвуковые, микроволновые, электрофорез с медикаментозными препаратами оказывают обезболивающее и антисекреторное действие;
- Тепловое лечение — полуспиртовой согревающий компресс, который можно применять в домашних условиях, он оказывает болеутоляющее, согревающее действие, способствуя улучшенному кровообращению в слизистой оболочке двенадцатиперстной кишки.
Лечебная физкультура при обострении

Лечебная физкультура способствуют нормализации секреторной и двигательной функций двенадцатиперстной кишки, улучшению в органе кровообращения.
Также необходима лечебная гимнастика для профилактики в застойных явлениях в желудочно-кишечном тракте, особенно это касается случаев, если больной какое-то время находился на постельном режиме.
При язве двенадцатиперстной кишки санаторное лечение проводится на ведущих курортах, одобренных специалистами.
Осложнения обострения язвы двенадцатиперстной кишки
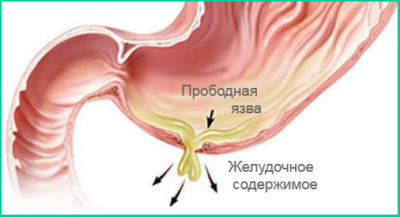
Оперативное вмешательство показано при кишечном кровотечении, перфорации язвы, стенозе привратника двенадцатиперстной кишки (выраженном).
Также может быть рекомендована хирургическая операция в том случае, если в течение 4 месяцев доброкачественная язва двенадцатиперстной кишки не имеет к заживлению тенденции, несмотря на консервативную проводимую терапию.
Обострение язвы двенадцатиперстной кишки проходит в виде:
Intoxic — антигельминтное средство, которое безопасно выводит паразитов из организма.
Intoxic лучше антибиотиков, потому что:
1. В короткий срок убивает паразитов и мягко выводит их из организма.
2. Не вызывает побочных эффектов, восстанавливает органы и надежно защищает организм.
3. Имеет ряд врачебных рекомендаций, как безопасное средство.
4. Имеет полностью натуральный состав.
Выражена справа или по центру под грудиной острой болью. Попадает в брюшную полость содержимое кишечника;
Содержимое кишечника при разрыве из-за раньше возникших спаек попадает в соседние органы. Характеризуется острыми болями, которые часто отдают в спину. Описанные состояния выше требуют своевременного хирургического вмешательства, иначе человек может погибнуть.
Возникает по причине рубцевания заживающей язвы, рубцы язвы двенадцатиперстной кишки мешают прохождению по просвету кишки пищи. Необходимо оперативное лечение.
Профилактика обострения язвы 12-перстной кишки
В качестве профилактики необходимо:
- правильное питание;
- отказ от вредных привычек;
- предотвращение волнений;
- применение минеральных вод и физиотерапевтические процедуры;
- физические нагрузки при язве двенадцатиперстной кишки разрешены незначительные.
Читайте также:


