Боль при давлении на позвонок
Если болит позвонок при нажатии, нельзя исключить патологический процесс. В зависимости от причины боль может иметь различный характер и интенсивность. Для достоверного определения причины патологических изменений пациенту нужно обращаться к врачу. Специалист назначает объективное обследование, которое включает методики визуализации позвоночного столба.
Характер боли
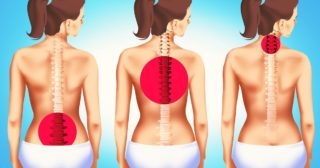
Боль в позвонке при надавливании не является изолированным проявлением. Она имеет различную интенсивность и характер, что дает возможность предположить род патологических изменений. При описании дискомфорта обязательно обращают внимание на несколько характеристик:
- Интенсивность – выраженность боли оценивается по субъективным ощущениям. Человека предлагают выразить дискомфорт в цифрах от 1 до 10, что соответствует диапазону от едва заметной до нестерпимой боли. Очень сильный дискомфорт, который практически невозможно терпеть, бывает при онкологической патологии, а также после перенесенных травм позвоночника.
- Характер – при надавливании на позвоночник больной человек может ощущать покалывание, стреляющую или тупую боль, реже бывает жжение. Резкий, стреляющий дискомфорт указывает на вовлечение в патологический процесс нервных волокон спинномозговых корешков, что является неблагоприятным признаком.
- Локализация – по расположению болевых ощущений, которые имеют максимальную выраженность, можно судить о том, где развивается патологический процесс: в шее, пояснице или грудном отделе позвоночника.
Одновременно обращают внимание на наличие сопутствующих симптомов и особенностей, что поможет выяснить причину изменений в позвоночнике:
- Время появления или усиления дискомфорта после нажатия – утром боль усиливается при развитии аутоиммунного процесса, а вечером бывает при дегенеративно-дистрофической патологии.
- Наличие болевых ощущений различного характера и интенсивности в других местах тела – неблагоприятный признак, указывающий на возможное развитие онкологической патологии с метастазами.
- Снижение подвижности позвоночника – ограничение движений обычно указывает на развитие аутоиммунного процесса.
- Выраженная деформация позвоночного столба – признак повреждения различных структур вследствие перенесенной травмы или патологического перелома костных оснований на фоне снижения их прочности.
При помощи клинической симптоматики удается предположить происхождение и характер патологического процесса, приведшего к болевым ощущениям. Это необходимо для целенаправленного проведения последующей диагностики и быстрого начала соответствующих терапевтических мероприятий.
Причины боли при нажатии
Появление боли в позвоночном столбе при нажатии относится к полиэтиологическим патологическим состояниям. Для удобства диагностики и последующего лечения они были разделены на несколько групп:
- дегенеративно-дистрофические патологии;
- аутоиммунные заболевания;
- новообразования;
- заболевания внутренних органов;
- патологии периферической нервной системы;
- физиологические боли.
Для каждой группы причин подбирается лечение, которое имеет принципиальные отличия.
На фоне нарушения питания, чрезмерных нагрузок происходит повреждение и разрушение структур позвоночника, что приводит к постепенному прогрессированию следующих заболеваний:
- Остеохондроз – поражение хрящевых компонентов позвоночника, которое нередко сопровождается ущемлением спинномозговых корешков. При этом поражается один или несколько отделов позвоночного столба. Распространенный остеохондроз сопровождается сильной болью.
- Протрузия или грыжа межпозвоночного диска – формирование выпячивания, которое имеет различные размеры и может сопровождаться повреждением фиброзных волокон периферического кольца.
- Остеолистез – смещение суставных поверхностей отростков позвонков относительно друг друга.
При шейно-грудном остеохондрозе сильно болит 1 позвонок грудного отдела, что определяется при надавливании. Для дегенеративно-дистрофической патологии характерно постепенное прогрессирование. Высоко в косточках и суставах начинает болеть к вечеру. Снижается объем движений в шейном или поясничном отделе позвоночника. Появляются щелчкили хруст. Боли могут отдавать в лопатку, руку, ногу справа или слева. В положении лежа дискомфорт уменьшается.
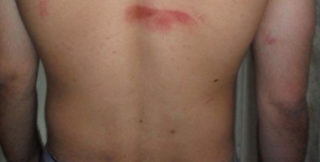
Онкологический процесс сопровождается образованием чужеродных опухолевых клеток. Они обладают способностью к быстрому делению с формированием отдаленных метастазов, представляющих собой дочерние опухоли. Боли в спине при нажатии появляются при остеосаркоме, а также на фоне формирования метастазов в позвоночнике при прогрессировании новообразований другой локализации. Боли обычно сильные. При опухолях часто болит один позвонок даже при легком надавливании, после пальпации в середине на коже появляется небольшое кровоизлияние.
Если боли не снимаются при помощи нестероидных противовоспалительных средств, врач назначает опиатные анальгетики или анестезию, для чего используется эпидуральный метод новокаиновой блокады.

К появлению болей в спине, которые усиливаются при пальпации, приводят следующие группы заболеваний внутренних органов:
- Патологии сердца – ишемическая болезнь, стенокардия сопровождаются болевыми ощущениями в грудной клетке, которые нередко отдают в спину. Дискомфорт часто имеет давящий характер, сопровождается одышкой. При инфаркте миокарда боль становится очень сильной, ее появление сопровождается страхом смерти.
- Заболевания дыхательной системы – бронхит, пневмония с плевритом характеризуются болевыми ощущениями, которые сопровождаются кашлем, одышкой. Дискомфорт провоцирует не нажатие на область позвоночника, а выполнение дыхательных движений.
- Нарушения в органах пищеварительной системы – эзофагит, гастрит, язвенная болезнь желудка или двенадцатиперстной кишки сопровождаются болью в грудной клетке или вверху живота, которая усиливается после еды или натощак. Одновременно может беспокоить изжога, вздутие живота, тошнота с рвотой.
При болях, связанных с патологией внутренних органов часто появляются характерные сопутствующие симптомы.
При асептическом воспалении периферических нервов или спинномозговых корешков нередко болит позвоночник посередине спины при нажатии пальцем. Одновременно отмечается усиление дискомфорта во время вдоха или выдоха. Нередко больно при наклоне туловища. Если трогать ребра, болезненность появляется при межреберной невралгии.
В норме боль при надавливании появляется после физических нагрузок, в частности при выполнении статической или динамической работы. У людей с повышенной эмоциональной лабильностью неприятные ощущения могут иметь невротическое происхождение.
Как диагностировать проблему
При появлении дискомфорта нужно идти к врачу, делать обследование, что даст возможность подобрать оптимальное лечение. Специалист назначает визуализацию позвоночника при помощи рентгенографии, компьютерной или магнитно-резонансной томографии.
При подозрении на заболевания внутренних органов дополнительно назначается электрокардиограмма, УЗИ брюшной полости и забрюшинного пространства, фиброгастродуоденоскопия. С помощью лабораторных исследований, которые включают клинический анализ мочи, крови, биохимические почечные, печеночные пробы, оценивается функциональное состояние организма пациента.
Любые проблемы с позвоночником нельзя игнорировать, они требуют незамедлительного решения. Иногда даже при легком надавливании на позвоночный столб у человека появляются болезненные ощущения. Необходимо постараться разрешить данную проблему как можно скорее.
Причины
Болезненный симптом может появиться в любом позвоночном отделе. Если у человека болит шейный позвонок и при надавливании начинаются головные боли, то речь может идти о следующих патологиях:
- остеохондроз,
- артроз,
- дископатия,
- протрузия и межпозвонковая грыжа,
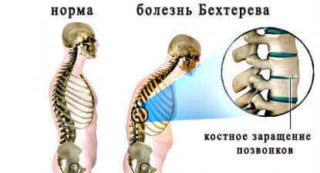
- подагра и болезнь Бехтерева,
- инфекционные болезни,
- новообразования,
- синдром позвоночной артерии.
Когда боль в позвоночнике при нажатии сопровождается сильной головной болью, это является свидетельством того, что защемлен корешковый нерв.
Если патологию не лечить в течение долгого времени, болезнь прогрессирует, что приводит к частичной парализации конечностей.
Чтобы диагностировать патологию, необходимо обратиться в медицинское учреждение. Врач назначит обследование после осмотра. Современное оборудование позволяет поставить правильный диагноз.
Причины, по которым может болеть грудной отдел позвоночника:
- Остеохондроз с протрузией диска.
- Туберкулез или наличие опухолей.
- Травмы спины.
- Межреберная невралгия.
- Межпозвонковые грыжи.
- Артроз.
- Искривления позвоночного столба.
- Спондилоартроз и спондилез.
- Болезни внутренних органов.
Если болит позвонок в пояснице, значит, развивается дегенеративный процесс в фиброзном кольце диска. Самому больному трудно выявить истинную причину недомогания, ему кажется, что болят позвонки, а на самом деле проблема кроется в другом. Источник боли – это поврежденные хрящевые диски, болезненные ощущения возникают в результате воспаления или травмы.
Сильный болевой синдром вызывает ущемление корешкового нерва. Это происходит, когда высота межпозвонковых дисков уменьшается. Опасно для человека состояние, когда позвонок после падения на спину стал выпирать и болеть.
При аномальном развитии позвоночника наблюдаются клиновидные позвонки или сращиваются позвонки в шейном отделе.
Когда позвонок смещается назад или, наоборот, сильно выступает вперед, —, это спондилолистез.
Заболевания, вызывающие поражения суставов и тканей, —, артроз или артрит.
Причиной боли могут быть новообразования, локализующиеся в позвоночном столбе или тканях, которые находятся рядом с ним. Опухоль растет и зажимает нервные окончания, поэтому при прикосновении к проблемному месту появляется сильная боль между позвонками.
При развитии остеопороза уменьшается плотность костной ткани, увеличивается ее хрупкость.
Симптомы
При возникновении проблемы появляются определенные симптомы, о которых следует знать. Если человек получил травму спины, образуется гематома и отечность, любое прикосновение к ушибленному месту вызывает боль. Также она может возникать при многих других патологических состояниях.
Часто больной чувствует боль, когда работает в наклоне, приседает, ходит или встает после долгого сидения. Характер болезненных ощущений может варьироваться, иногда при надавливании позвонок болит, как синяк.

Различают острые, тянущие и ноющие боли. Они могут ощущаться больным постоянно или время от времени. Боли бывают кратковременными и длительными. Часто ощущается боль при надавливании между лопатками.
Если у человека есть межпозвонковые грыжи, протрузия или остеохондроз, то его беспокоят головные боли, головокружения, судороги, конечности становятся менее чувствительными. Больной может потерять слух, у него ухудшается зрение. Его мучают кашель, боли в горле и груди.
Мышцы становятся слабыми, а движения —, ограниченными. Нарушается нормальная работа мочеполовой системы, ухудшается память, болит сердце, возникает тахикардия. Пациенту трудно сконцентрировать свое внимание, появляется тошнота, рвота, боль в животе.
При врожденных дефектах позвоночного столба у пациента отмечаются мышечная слабость, сильная потливость, отечность, бледность, синюшность и язвы на кожных покровах, нарушается чувствительность, происходит расщепление позвонков.
При опухолевых процессах человеку трудно передвигаться, в мышцах наблюдается слабость, чувствительность нижних конечностей снижается, нарушаются функции мочевого пузыря и кишечника, пациент теряет массу тела, у него деформируется позвоночник, кружится голова, его мучают головные боли, пропадает аппетит, затрудняется дыхание, появляется тошнота.
Артроз и артрит становятся причинами снижения двигательной функции. У больных немеют пальцы на руках и ногах, нарушаются мочеиспускание и стул, болит сердце, наблюдаются отеки, подвижность ограничена, а в местах, где суставы поражены, кожа краснеет.
При спондилите уменьшается подвижность конечностей, воспаляется мочевой пузырь, костная ткань становится хрупкой, глаза болят.
При нестабильности позвонков раздается хруст, если человек наклоняется, ноги болят после ходьбы, подвижность позвоночника снижается, в сухожилии под коленом чувствуется напряжение.
При спондилолистезе снижается амплитуда движений поясничного отдела позвоночника, нижние конечности немеют и слабеют, человек не контролирует мочеиспускание и дефекацию.
Диагностика
Самодиагностика при проблемах с позвоночником малоэффективна, правильный диагноз поставит только врач, опираясь на современные методы.
Специалист может назначить рентгенографию, компьютерную или магнитно-резонансную томографию, миелографию (рентгеноконтрастное исследование ликворопроводящих путей спинного мозга), электроспондилографию (компьютерная функциональная диагностика), контрастную дискографию (рентгенологический метод исследования межпозвоночных дисков).
При необходимости дополнительно выписывает направления на лабораторные исследования крови: ОАК и биохимический анализ, а также биопсию.
Что лучше —, МРТ или КТ? Смотрите видео:
Лечение
После постановки диагноза врач назначает лечение, исходя из характера и течения заболевания.
Чтобы уменьшить отечность и воспалительные процессы в проблемном месте, применяют нестероидные средства («,Ибупрофен«,, «,Диклофенак«,) . Анальгетики (например, «,Нурофен«,) помогают устранить болевой синдром, антибиотики устраняют инфекцию, кортикостероиды («,Преднизолон»,, «,Дипроспан»,) способствуют скорейшему выздоровлению и нормализации обмена веществ.
Препараты для расширения сосудов («,Пирацетам»,, «,Актовегин»,) обеспечивают хороший кровоток. Миорелаксанты («,Мидокалм»,) назначают для снятия мышечных спазмов. Хондропротекторы («,Алфлутоп«,, «,Структум«,) восстанавливают эластичность хрящевой ткани, витаминные комплексы повышают иммунитет, укрепляют костную ткань, улучшают проводимость корешков спинного мозга.
Комплексное лечение дополняется физиопроцедурами. Врач назначает магнитотерапию, УВЧ-терапию и электрофорез, чтобы давление на корешки снизилось, а приток крови к пораженному месту увеличился. В этом случае поврежденные ткани позвоночника обеспечиваются необходимым количеством кислорода и всеми нужными питательными веществами.
Подробнее о физиотерапевтических методах лечения позвоночника вы можете посмотреть на видео:
Массажные процедуры помогают устранить застойные явления в позвоночнике, ускорить процесс обмена веществ, избавиться от гипертонуса мышц. Лечебная гимнастика способствует укреплению мышечного корсета, возобновлению биомеханики тела, уменьшению болевых ощущений.
Хирургическое вмешательство необходимо, когда комплексное лечение с помощью медикаментов и физиотерапевтических методов не дало ощутимых результатов.
Показания к операции:
- нестабильность позвонков,
- межпозвонковые грыжи,
- злокачественные опухоли.
Вид операции назначается в зависимости от того, какое было выявлено заболевание. По результатам обследования специалист подберет наиболее оптимальный хирургический метод (их существует огромное количество).
Если вы задаетесь вопросом, почему болит один позвонок посередине позвоночника даже при легком надавливании, не пытайтесь самостоятельно разобраться в причинах. Чем скорее вы обратитесь к врачу, тем лучше.
Профилактика
Профилактические мероприятия позволяют укрепить мышцы, поддерживающие позвоночный столб. Необходимо заниматься спортом, избегать чрезмерной физической нагрузки, следить за своим ежедневным рационом.
Важно употреблять как можно больше овощей и фруктов, а также продуктов с высоким содержанием клетчатки и белка. Помните, что вредные привычки пагубны для здоровья. Спина должна быть прямой во время ходьбы и сидения, а спать следует на ортопедическом матрасе.
Заключение
Боли при надавливании на позвонок могут оказаться серьезным симптомом. Запишитесь на прием к врачу и пройдите обследование, большинство проблем можно вылечить без операции, если начать лечение вовремя. В случае затягивания похода к специалисту или самолечения можно усугубить свое состояние (вплоть до инвалидизации).

Медицинская карта страдающих шейным остеохондрозом нередко пестрит букетом диагнозов, среди которых гипертония и вегетососудистая дистония занимают первые места. Из-за распространенности этих недугов многие врачи "на автомате" назначают таким пациентам курс гипотензивной (понижающей давление) терапии, которая, увы, должного эффекта не дает. Почему? Потому что шейный остеохондроз и давление – две стороны одной медали, а синдром, который обуславливает это состояние, лечится совсем по-другому.
При грудном или поясничном остеохондрозе проблема перепадов артериального давления (АД) не возникает, поскольку сосуды, питающие головной мозг, отходят от подключичной артерии на уровне последнего шейного позвонка и не подвергаются сдавлению.
Также при шейном остеохондрозе АД не всегда держится на высоком уровне. Бывает, периоды повышенного давления чередуются с приступами пониженного давления (гипотонии), что также вызывает затруднения с постановкой верного диагноза.

Тонометр (сфигоманометр) – прибор для измерения давления
В чем причина перепадов давления при остеохондрозе шеи
Справа и слева от позвоночного канала, в отверстиях поперечных отростков шейных позвонков, проходят две артерии, которые питают часть головного мозга: ствол, мозжечок, затылочные доли больших полушарий, внутреннее ухо и продолговатый мозг. Именно последний – продолговатый мозг, и отвечает за регуляцию артериального давления.

Позвоночная артерия в шейном отделе позвоночника
При шейном остеохондрозе, особенно при выпячивании межпозвоночных дисков (при грыжах и протрузиях), одна или обе позвоночные артерии могут сдавливаться. Продолговатый мозг недополучает крови и испытывает кислородное голодание. По этой причине центры регуляции тонуса сосудов перестают нормально функционировать: кровяное давление у больного скачет вверх-вниз, он испытывает головные боли, шум в ушах, головокружение, тошноту и другие неприятные симптомы – вплоть до внезапных обмороков. Это состояние называется синдромом позвоночной артерии и является серьезным осложнением остеохондроза.
Диагностика синдрома позвоночной артерии
Больной, который отмечает скачки давления при остеохондрозе, нуждается в углубленном обследовании.
Повышенное АД, особенно в зрелом возрасте, бывает симптомом разных недугов:
- гипертонической болезни;
- ишемической болезни сердца;
- сахарного диабета;
- болезней почек;
- нарушений функции щитовидной железы и т. д.
Даже опытный врач не сможет "на глазок" определить, что именно вызывает проблему, ведь не каждый случай остеохондроза осложняется синдромом позвоночной артерии. Тех же пациентов, у кого он развился, важно выявлять как можно раньше: в запущенных и неподконтрольных случаях эта патология может перейти в острое нарушение мозгового кровообращения – ишемический инсульт.
Обследование при подозрении на синдром позвоночной артерии проводится с использованием следующих методик:
- магнитно-резонансная томография области шеи и головы;
- ультразвуковое доплерографическое исследование кровотока позвоночных артерий;
- рентген шейного отдела позвоночника;
- неврологический осмотр и изучение рефлексов.
Сам больной может заподозрить это осложнение у себя, если:
- повышение или перепады давления чаще возникают после нагрузки на шейный отдел позвоночника;
- подъем давления сопровождается болью в затылочной области, иногда с одной стороны;
- давление повышается за короткий промежуток времени до близких к максимальным значений, сопровождается тошнотой и рвотой, которая облегчения не приносит;
- сильнее повышается верхнее (систолическое) давление, нижнее (диастолическое) может оставаться нормальным или вырасти незначительно;
- скачки давления сопровождаются напряженностью затылочных мышц и затруднением поворотов головы;
- лечение гипотензивными препаратами мало облегчает течение болезни, но однократный прием при острых гипертонических кризах бывает эффективен.
Первая помощь и лечение
Если на фоне повышенного кровяного давления у вас возникает:
- нарушение координации движений;
- нарушение сознания;
- потеря чувствительности одной половины тела;
- нарушение равновесия;
- очень сильная головная боль, какой раньше у вас не было;
- двоение в глазах;
- нарушения речи;
- резкая слабость и сонливость;
необходимо лечь и попросить тех, кто находится рядом, вызывать вам скорую помощь. Никаких лекарств в этом состоянии принимать нельзя.
При резком повышении давления до 180/90 мм рт. ст. и выше, необходимо:
лечь или принять полусидячее положение, расслабив шею и удобно расположив голову;
принять 1–2 таблетки каптоприла, нифедипина, пентоксифиллина или нитроглицерина, которые для таких случаев нужно всегда держать рядом;
через 20 минут после приема лекарства измерить давление: если оно не снижается или растет – вызвать скорую помощь.
Задачей лечения синдрома позвоночной артерии и сопутствующей ей гипертонии является устранение сдавления сосудов и восстановление в головном мозге нормального кровотока.
- Из консервативных методов наибольшую результативность дает мануальная и аутогравитационная терапия (вытяжение позвоночника под действием веса своего тела) в сочетании с миорелаксантами (препаратами, снимающими мышечное напряжение), иглоукалыванием и массажем.
- Чтобы поддержать и продлить позитивный эффект процедур обязательна лечебная физзарядка, если к ней нет противопоказаний.
- Для нормализации мозгового кровообращения, устранения головных болей, тошноты, головокружений и подобных симптомов назначают сосудистые препараты и ноотропы (кавинтон, тенотен, вазобрал).
- Когда пациента больше всего беспокоит повышение АД – врачи, как правило, рекомендуют прием понижающих давление средств, но основными в курсе терапии этой патологии они не являются.
- Ну а если препятствие свободному току крови к мозгу консервативно устранить не удается, межпозвонковые грыжи удаляют оперативным методом с последующей реабилитацией.
Все, кому поставлен диагноз "синдром позвоночной артерии" должны не реже одного раза в полгода показываться врачу, даже при хорошем самочувствии. Эта мера позволит меньшими усилиями продлить ремиссию и избежать тяжелых осложнений.
Учеными доказано, что боли в спине, осложненные гипертонией, приводят к потере трудоспособности, несут вред здоровью, а иногда становятся причиной летального исхода. Несмотря на это, пациенты и даже некоторые врачи, не принимают всерьез этот факт, и ограничиваются устранением признаков гипертонии. Боли в спине часто являются причиной повышения АД. Лечением патологии занимается врач-кардиолог, остеопат или терапевт.

Артериальная гипертензия: симптоматика
Гипертония может проявиться раньше, чем дискомфорт в спине, что указывает на коварность последнего. Существуют характерные черты, связывающие гипертонию, с развивающимся нарушением в спинном отделе позвоночника:
- ухудшение памяти;
- головная боль;
- помутнение сознания;
- нарушение зрения;
- покалывание и немота кончиков пальцев;
- нарушается работоспособность.
Если болит спина на фоне повышенного давления, то, это повод для проведения консультации с врачом
Ноющие боли в спине при гипертонии легко объясняются. Физиологически сложилось, что позвоночные диски легко повреждаются по причине своей подвижности. Даже легкое смещение может сдавить кровеносные сосуды и нервные окончания. Заметим, что в области спины проходят важные кровеносные сосуды, к которым относится позвоночная артерия. Благодаря артерии, задние отделы головного мозга снабжаются питательными веществами. Продолговатый мозг (один из отделов) в ответе за регулировку кровяного давления. При нарушении питания продолговатого мозга работа сосудов и сердца нарушается и резко подскакивает давление.
Как болезнь шеи влияет на АД?
Дискомфорт в спине необязательно ведет к гипертензии, но стоит отметить что, гипертония на этом фоне переходит в более сложную форму и тяжелее лечится. Остеохондрозом называют истощение и разрушение позвоночных дисков, что приводит к гибели клеток пораженного отдела позвоночника и, соответственно, к расстройству кровообращения.
Вследствие защемления позвонков затрудняется кровоток в задние отделы мозга, и ограничивается поступление полезных веществ, среди которых кислород. Кислородный недостаток ведет к развитию гипоксии. Симптомы гипоксии:
- сонливость;
- ноющие головные боли;
- затекающая шея;
- хруст шейных позвонков при движении головы;
- скачки давления.
Пытаясь нормализовать состояние, организм использует запасной резерв кровеносных путей, вследствие чего повышается давление и добавляются симптомы гипертензии:
- раздвоение в глазах и помутнение зрения;
- высокое давление в глазных яблоках;
- мигрень;
- нарушение слуха (тихие звуки вызывают сильное раздражение).
Последствия давления при проблемах со спиной
Высокое давление при сдавливании сосудов ускоряет процесс развития атеросклероза и ухудшает мозговое кровообращение. На фоне этого деформируются сосуды, развивается стеноз (сужение сосудистого просвета). При остеохондрозе вышеперечисленные патологии провоцируют:
- нарушение микроциркуляции;
- ограничение кровотока в основных сосудах;
- подъем вязкости крови;
- развитие вертебро-базилярной недостаточности и гипертонической энцефалопатии.
Аномальные изменения провоцируют ишемический инсульт.
Что лечить: гипертонию или остеохондроз?
Гипертонию на фоне болей в спине лечат дома (если наблюдаются незначительные скачки давления). Симптомы устраняют при помощи медикаментов, с условием проведения терапии для спины. Чтобы лечить остеохондроз параллельно с гипертонией следует:
- нормализировать вязкость крови;
- ликвидировать нейромышечные симптомы;
- улучшить кровоснабжение и энергообмен;
- улучшить симпатическую регуляцию.
Стандартные спазмолитики могут оказать негативное влияние на организм, такие как задержка жидкости или ухудшение эффективности антигипертензивных средств. А физиотерапевтические процедуры провоцируют скачок АД. Поэтому учитывая эти особенности, лечение АГ и остеохондроза проходит в несколько стадий:
- Снижают АД и улучшают питание головного мозга. Используют сосудорасширяющие медикаменты.
- Стабилизировав давление, разрешено переходить к лечебному массажу, рефлексотерапии, иглоукалыванию.
- Параллельно в пораженном отделе спины уменьшают отечный синдром тканей, используя мануальную терапию и физиолечение.
В целях профилактики рекомендуют придерживаться оптимального режима дня (вовремя ложиться спать и высыпаться), избегать нервных расстройств, чаще бывать на улице, соблюдать рацион. Для людей, у которых сидячая работа, желательно делать перерывы на протяжении рабочего дня, чтобы размяться. Также утренняя гимнастика не будет лишней. При малейших отклонениях в организме своевременно посещайте кабинет врача.
Читайте также:


