Боль как при радикулите отдает в ягодицу

"У Вас радикулит", - сказал доктор и начал писать назначения на листочке.
Многие из вас, кто читает эту статью, слышали это слово, большинство знают что оно значит, некоторые испытали это на себе и лишь единицам удалось избываться от этого и стать здоровым.
Давайте разберем почему только единицам так везет.
Толкований слова радикулит много, но суть всех сводиться к одному - болевые ощущения, что возникают в следствии поражения нервного корешка.
Чаще всего встречается пояснично-крестцовый радикулит, который распознать можно по локализации болей в области поясницы, боль отдает в ягодицу или ногу, спускаясь иногда до пальцев стопы. Движения усиливают боль. Также может наблюдаться ощущение жара или холода в ноге, ползание мурашек, онемение.
Почему возникает радикулит?
Радикулит возникает как следствие остеохондроза позвоночника поясничного отдела.
Продолжайте читать только после прочтения статьи - остеохондроз, поскольку Вы узнаете нюансы возникновения остеохондроза и основные простые принципы выздоровления.
В результате остеохондроза позвоночника возникает сдавление нервного корешка в области межпозвоночного отверстия (протрузия, грыжа, псевдоостеофит, остеофит, отек…).

Радикулит сопровождается усилением боли при движении потому, что во время движений изменяется размер межпозвоночного отверстия. Вследствии остеохондроза уменьшение межпозвоночного отверстия на 0,5-1 мм уже будет приводить к сдавлению корешка.
Когда у человека радикулит боль можно уменьшить или полностью убрать так: лечь на живот и под него подложить большую подушку ( в таком положении открываються межпозвоночные отверстия в поясничном отделе позвоночника).

Почему при радикулите боль отдает в ягодицу и в ногу?
Секрета сдесь нет. Ягодичные мышцы инервируются из поясничного отдела позвоночника. При постоянной травматизации нервного корешка возникает постоянное напряжение мышц, в следствии этого в мышцах накапливается молочная кислота и возникает боль (как при крепатуре после тренировки).
Но особенностью сдесь есть то, что грушевидная мышца спазмируясь прижимает седалищный нерв к острым углам тазовой кости и поэтому боль отдает в ногу (возникает тунельный синдром).

Часто спазм грушевидной мышци возникает при нарушении техники проведения инъекций (уколов) в ягодичную область медработниками или самими пациентами. В результате возникают осложнения - болезненные участки (шишки) в местах введения препаратов, что приводит к спазмированию мышцы и ещё большей компрессии седалищного нерва. Поэтому когда у человека радикулит, лучше не проводить инъекции в ягодицу что болит.
Как же вылечить радикулит?
Для того чтобы вылечить радикулит и стать здоровым, забыв про походы к врачам и другим целителям, необходимо:
- Убрать факторы, что сдавливают нервный корешок в межпозвоночном отверстии;
- Увеличить межпозвоночное отверстие;
- Снять спазм мышц, что зажимают нерв (грушенидная мышца);
- Полученый позитивный результат необходимо закрепить с помощью ЛФК в тренирующем режиме (детально смотрите сдесь).
Конечно для выполнения первых двух пунктов необходимо обратиться к врачу-вертебрологу, а убрать спазм грушенидной мышцу можно и самому в домашних условиях с помощью простого упражнения:

Необходимо лечь на спину, согнуть "больную" ногу в тазобедренном и коленном суставах, обхватить согнутую ногу чуть ниже колена обеими руками, пальцы рук сцеплены в "замок" (рис. а)
Подведите колено максимально к животу в сторону противоположного плеча (левая нога - правое плечо, правая нога - левое плечо). Необходимо доводить до ощущения легкой боли или натяжения в области ягодицы. В таком положении зафиксируйте ногу.
Сделайте вдох, задержите дыхание и попытайтесь отвести ногу от живота, препятствуя этому движению руками (рис. б). Направления движения от противоположного плеча в сторону больной ноги.
Держите такое положение 6-7 сек. и потом сделайте выдох, полностью расслабляете ногу, но руками ногу удерживате. Далее небольшими поступательными движениями подводите ногу к противоположному плечу до появления легкой боли или натяжения в области ягодицы (принцип зубчастого колеса).
Необходимо повторить даную последовательность 3-4 раза. После правильно выполненого упражнения человек ощущает тепло, усталость в области грушевидной мышцы или уменьшение боли.



И еще один момент: не каждая боль в спине связана с корешковым синдромом, причиной могут быть иные ткани – мышцы, кости, суставы и т.д. В этом случае речь идет о дорсопатиях. Это группа заболеваний, основу которых составляют дегенеративно-дистрофические изменения самого позвоночника и окружающих его структур (мягких тканей).
Причины радикулита
Радикулопатия – это не заболевание, а неврологический синдром, группа специфических жалоб человека, возникающих при раздражении одного или нескольких корешков, отходящих от спинного мозга. Корешки строго соответствуют определенному позвонку, располагаясь непосредственно рядом с ним. Корешок отходит от спинного мозга в области небольшого межпозвоночного отверстия, которое окружают связки, сосудистые сплетения и определенные мышцы. Если есть изменения в любом из этих элементов (костных или мягких тканей), корешок может раздражаться или сдавливаться.
Соответственно, радикулопатия той или иной локализации и возникающий болевой синдром, связаны с расположением определенного корешка.
Почему же возникают симптомы радикулита, какие проблемы могут спровоцировать боль и дополнительные жалобы? Есть целый ряд факторов:
-
различные травмы в разных отделах спины (от шеи до крестца);
слабость мышц от малоподвижности и нетренированности;
гормональные, обменные расстройства, негативно влияющие на костные и связочные элементы, мышечный тонус;
возрастные процессы, связанные с дегенерацией и дистрофией (прогрессирование остеохондроза);
хронические воспалительные процессы;
различные типы нарушений осанки (искривления, как в форме горба, так и боковые отклонения);
осложнения поле операций на позвонках;
гравитационная нагрузка, тяжелый физический труд, подъем тяжестей;
врожденные или приобретенные аномалии в строении позвоночника;
опухолевые поражения в области позвонков и окружающих тканей;
резкое сужение спинномозгового канала и межпозвонковых в силу того, что позвонки смещаются с привычного места;

Обычно симптомы радикулита появляются по мере того, как формируются протрузии дисков или грыжевые выпячивания. Они образуются в той зоне межпозвонкового диска, которая наиболее истончена в области фиброзного кольца. Изначально, пока кольцо целое, образуются протрузии, при разрыве фиброзной оболочки образуется уже грыжа.
Выпячивание может давить на нервные корешки, которые проходят по бокам от позвоночника справа и слева. Изначально раздражаются только оболочки нервов, но если процесс не притормозить, постепенно будут сдавливаться все нервные корешки, что приводит к так называемой дискогеннойрадикулопатии.
Для корешкового синдрома типичны две стадии развития, и симптомы при них различаются.
Первая, или неврологическая стадия. Для нее типична повышенная чувствительность тканей в области пораженного корешка, периодическая резкая боль, защитное напряжение мышц, из-за чего люди часто вынуждены принимать неестественную позу. При давлении на определенные (паравертебральные) точки ощущается болезненность.
Самый типичный симптом для всех радикулопатий – это боль, но она может быть от слабой до значительной, когда практически невозможно пошевелить руками или ногами, согнуть спину.
Шейная радикулопатия проявляется острым болевым синдромом по утрам. Возникают болезненность шеи, отдающая в плечо и руку, головная боль, скованность шейных мышц и с их болезненностью, ощущение онемения, холодка или покалывание, ползания мурашек. Кожа в области поражения сухая и холодная, может шелушиться.
Многих людей интересует, почему болит ягодица, так как она является неотъемлемой частью тела, которая находится в движении ежедневно. Боли ягодиц пользуются популярностью среди офисных рабочих, велосипедистов, спортсменов и всех людей, которые любят регулярные прогулки. Иногда, даже простые действия причиняют жгучие боли ягодичным мышцам. Поэтому следует обращаться за помощью к специалистам для подобающего лечения.
1. Межпозвоночная грыжа
Причины болей в ягодице может вызывать межпозвоночная грыжа поясницы. Когда выпячивается диск в позвоночнике, это приводит к острым или хроническим болям, отдающим в ягодицу. Зачастую, основанием является остеохондроз, который может возникнуть в любой возрастной категории. К этому заболеванию склоны молодые люди, не имеющие достаточных физических нагрузок, подобающего питания или корректную работу. Из-за таких факторов в позвоночнике образуются застойные процессы, нарушающие кровообращение.
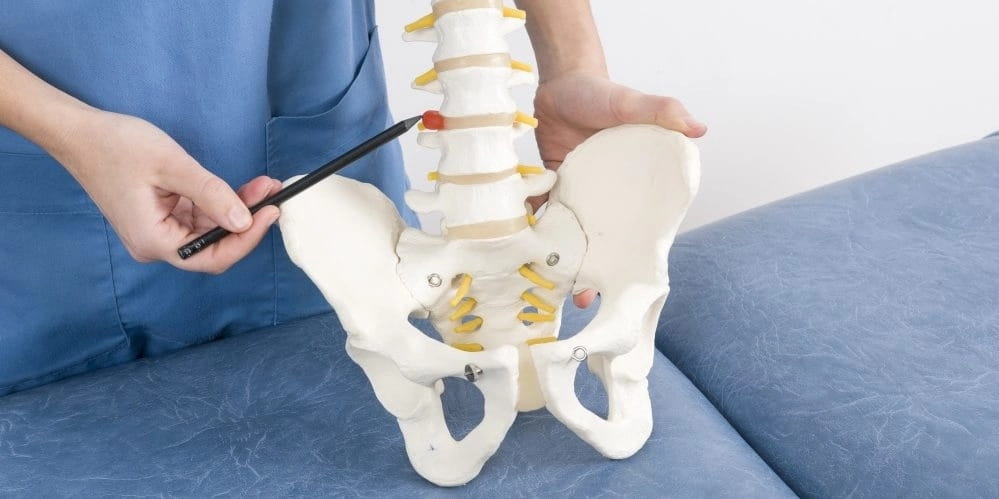
Межпозвоночная грыжа поясницы может возникать по таким причинам:
- Малоподвижный образ жизни;
- Неправильное питание;
- Подъем тяжестей;
- Перегрузка поясницы;
- Лишний вес;
- Плоскостопие;
- Нарушенная осанка.
Каждый день, поясница человека подвергается сильным нагрузкам, процент которых возрастает, если происходит поднятие тяжестей с пола. Чтобы не повреждать позвонки, нужно качать мышцы спины.
Данный недуг может проявить себя не сразу, но спинная боль является основным симптомом, на который следует обращать внимание.
Изначально, болевые ощущения проявляются не часто, лишь при повышенных физических нагрузках. Но со временем боль становится все сильнее, и даже длительный отдых не облегчает ее. В связи с этим, человек перестает вести активный образ жизни, что в свою очередь препятствует нормальному питанию поясничного позвоночника.
Недуг имеет свойство увеличиваться в размерах, и когда прикасается к корешкам спинномозговых нервов, происходит прострел – боль, заполоняющая поясницу, ягодицы и ноги.
Заболевание может повредить тазовые и другие немаловажные органы. Если боль отдает в ягодицу, нужна высококвалифицированная консультация.
Для лечения межпозвоночной грыжи используют консервативную и оперативную терапию. Хирургическое вмешательство проводится довольно в редких ситуациях, так как оно не дает никаких гарантий, что недуг не проявит себя больше никогда. Плюс, после этого метода требуется длительный реабилитационный период.
Консервативная терапия проводится такими способами:
- Медикаменты, убивающие воспаление;
- Витаминный комплекс;
- Миорелаксанты;
- Средства, устраняющие боли;
- Препараты, подавляющие спазм мышц.
Лечебная физкультура является неотъемлемой частью лечения грыжи, доставляющей нестерпимые боли в пояснице, ягодицах и ногах.
2. Защемление седалищного нерва
Боль в верхней части ягодиц сопровождается возникновением защемления седалищного нерва. Возбуждение нервных тканей вызывает сжатие нерва.

Среди недугов, провоцирующих защемление, выделяют:
- Грыжу межпозвоночных дисков;
- Остеохондроз;
- Спондилолистез;
- Стеноз;
- Травмы позвоночника.
Распространенной причиной также считается мышечный спазм, вызывающий острые боли в ягодицах. Плюс, опухоль или инфекционное поражение седалищного нерва.
Специалисты утверждают, что когда болит седалищная мышца – это основной признак защемления. Болевые ощущения проявляются в пояснице, перетекают в ягодицы, бедро, голень, пятку и заканчиваются в большом пальце ноги.
Часто происходит онемение ягодицы и других сопутствующих органов. Боли могут приумножаться, иногда проявляется жжение или покалывание.
Любое грубое движение, поднятие тяжести и даже кашель способны усилить болевые симптомы в пояснице и ягодицах. Ноющие боли приводят к затруднительной ходьбе и сидению. Из-за защемления ослабевают мышцы, следовательно, человеку становится сложно просто стоять.
Для постановления диагноза, доктору хватит обычного осмотра, но для полноценного утверждения пациенту назначают УЗИ, рентген и МРТ. Если специалист усомнится в чем либо, к примеру, возникнет подозрение на наличие другого недуга, он возьмет кровь и урину на анализы.
Острые боли ягодиц и поясницы не позволяют человеку полноценно двигаться. При защемлении седалищного нерва, доктор назначает постельный режим на протяжении недели. Чтобы снять воспаление, прописываются противовоспалительные медикаменты, а для снятия болезненных ощущений – обезболивающие средства. По степени тяжести недуга врач также определит, каким способом будут вводиться лекарства.
При тяжелых защемлениях, пациенту пропишут стероидный курс препаратов или обезболивающую блокаду.
Если боли ягодицы вызваны спазмами, доктор отдаст предпочтение препаратам, которые смогут улучшить кровообращение.
Важный процесс лечения защемления – физиотерапия, которая включает:
- Магнитотерапию;
- Электрофорез;
- УВЧ-терапию;
- Фонофорез;
- Парафиновую аппликацию.
Но физиотерапевтические методы применяются после снижения жестких болевых ощущений в ягодицах и пояснице.
3. Спазм грушевидной мышцы
Мышечная боль в ягодицах вызывается спазмами грушевидной мышцы. Недуг может возникать как в левой, так и в правой ягодице, перемещаясь в бедро и ногу. Такие спазмы порождаются из-за повреждения мышцы или из-за первичных заболеваний.

Нервные ветви и ножные сосуды зависят от полноценной работы грушевидной мышцы. Когда происходят какие-то изменения, возникают сильные, острые боли в ягодице.
К первичным заболеваниям, пробуждающим спазм грушевидной мышцы, относятся:
- Остеохондроз;
- Межпозвоночная грыжа;
- Спондилез;
- Радикулит;
- Опухоли поясницы;
- Спазмы спинных мышц;
- Болезнь Бехтерева.
К списку причин, которые могли повредить мышцу, относится:
- Растяжение ягодичной мышцы;
- Воспалительные процессы;
- Характерная травма ягодицы;
- Инъекционные повреждения;
- Артроз.
Провоцирующие факторы дают толчок недугу, который продолжает стремительно развиваться, если не начать лечение.
Основным признаком считается боль в ягодице, имеющая свойство усиливаться и переходить на соседние области. Среди других симптомов выделяют:
- Затекание нижних пальцев;
- Воспаление нервов;
- Мурашки по тревожащей ноге;
- Нарушенная чувствительность;
- Ослабленный рефлекторный характер;
- Различные спазмы;
- Бледность или покраснения кожи.
С мышцами ягодиц лучше не шутить, так как несвоевременная терапия может спровоцировать осложнения, которые будут стабильно проявляться в будущем.
Когда болят мышцы попы, врач должен выявить основной недуг позвоночника с помощью рентгена, УЗИ или МРТ.
Для лечения спазмов грушевидной мышцы используют такие терапии:
- Мануальную;
- Ударно-волновую;
- Ультразвуковую;
- Электротерапию;
- Лазеротерапию;
- Магнитотерапию.
В некоторых ситуациях применяются миорелаксанты, новокаиновая блокада и другие медикаментозные препараты.
В комплексном лечении, специалисты делают профилактику суставам, так как все в организме взаимосвязано.
4. Артрит тазобедренного сустава
Если болят кости в ягодицах, то это артрит тазобедренного сустава – воспалительный процесс. Недуг также называют кокситом.
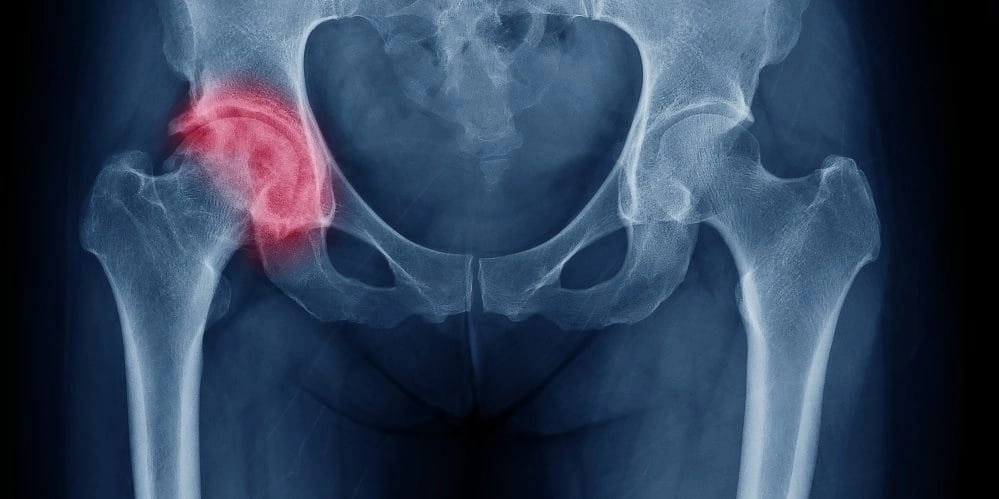
Зачастую, данная болезнь обнаруживается у людей старше 60 лет. Но на данный момент, трудоспособный возраст и маленькие дети не являются исключениями.
Специалисты разделяют артрит на несколько форм:
- Ревматоидная;
- Реактивная;
- Псориатическая;
- Инфекционная;
- Острая;
- Хроническая.
Работники медицины также выяснили причины, провоцирующие заболевание, к ним относятся:
- Различного рода травмы;
- Псориаз;
- Болезнь Крона;
- Кишечные недуги;
- Генные мутации;
- Вирусные инфекции;
- Дисплазия;
- Генетическая наследственность;
- Избыточный вес;
- Профессиональная деятельность.
Каждая причина имеет свои факторы образования недуга. Следовательно, требует подобающего лечения.
Гнойная форма недуга характеризуется острыми болями и интоксикацией. У человека повышается потливость, проявляется общая слабость, головные боли, снижается аппетит. Воспалительный процесс также не остается незамеченным: кожа в проблемной области приобретает красный оттенок и становится горячей. Резкие, пульсирующие боли простреливают в ягодицу и пах. В момент движений болевые ощущения становятся невыносимыми.
К основным признакам недуга относят:
- Боль в ягодицах и паху;
- Хромоту;
- Ограниченные движения;
- Моментальную утомляемость.
При любых симптомах, следует незамедлительно обращаться за консультацией в больницу, так как своевременное лечение поможет избежать осложнений.
Когда болит ягодица внутри, при любых формах недуга, для лечения назначают нестероидные препараты, способные убить воспаление. Они снимают болевые ощущения, и уменьшают отеки. После первого приема препарата, пациент чувствует себя намного лучше.
Чтобы снизить боль в ягодице, применяются обезболивающие гели, мази и крема. Но такие медикаменты не способны вылечить недуг, так как тазобедренный сустав располагается далеко под мышцами, не под кожей.
Ни один метод лечения не обходится без комплексных витаминов и миорелаксантов, которые расслабляют мускулатуру.
При инфекционной форме недуга назначаются антибиотики.
Для реабилитации проводятся физиотерапевтические процедуры, которые подбираются индивидуально для каждого пациента.
5. Люмбоишиалгия
Боль в верхней части ягодицы справа или слева – люмбоишиалгия или, в сокращении, ишиалгия. Недуг является сжатием, раздражением или воспалением седалищного нерва.

Специалисты выделяют целый ряд факторов, способных пробудит люмбоишиалгию:
- Остеохондроз;
- Межпозвоночная грыжа;
- Остеоартроз;
- Патологии мышц;
- Ревматические недуги;
- Инфекции;
- Сахарный диабет;
- Частые или сильные переохлаждения;
- Избыточная масса тела;
- Беременность.
Данный недуг имеет несколько форм протекания, таких как невропатическая, мышечно-скелетная, смешанная, ангиопатическая. Каждая форма доставляет определенные боли в ягодице и требует подобающего лечения.
Основной признак проявляется в мышце, которая болит в нижней части ягодицы и в верхней, переходя на голень, но не добирается до пальцев ног. Ноющие, жгучие боли в ягодице не позволяют вести полноценный образ жизни.
Человек начинает прихрамывать, опираясь больше на здоровую конечность. Пациент не может долго стоять, ему приходится наклоняться вперед, чтобы сменить положение, так как мучительные боли не дают покоя.
У человека и при сидении болят ягодицы. Он вынужден опираться о стул или постоянно менять положение.
А также выделяются такие признаки:
- Озноб;
- Жар;
- Побледнение кожи;
- Онемение пораженного участка.
Чтобы назначить подобающее лечение, доктор проведет опрос и осмотр, возьмет анализы, назначит рентгеновское обследование, УЗИ, МРТ, КТ. Если возникает подозрение на злокачественную опухоль, врачи прибегают к сцинтиграфическому обследованию.
Для лечения недуга, специалисты выписывают:
- Антибиотики;
- Противовоспалительные мази и крема;
- Обезболивающие медикаменты;
- Комплекс витамин;
- Препараты, укрепляющие костную ткань.
В некоторых случаях проводится хирургическое вмешательство.
Любая терапия должна проводиться под особым присмотром доктора, чтобы избежать непредвиденных последствий.
После сложного периода, когда боли и спазмы в ягодице устранены, назначается лечебная гимнастика, массажи, физиопроцедуры и иглоукалывание.
6. Миалгия
Причины боли в ягодице могут скрываться в таком заболевании как миалгия – патология болезненных ощущений в мышцах.

Среди источников возникновения миалгии выделяют:
- Всевозможные травмы;
- Воспалительные процессы в организме;
- Неправильный образ жизни;
- Излишние нагрузки;
- Регулярные стрессы;
- Неполноценный сон;
- Нервные срывы;
- Инфекционные или вирусные поражения;
- Наследственность;
- Ревматоидные недуги и многое другое.
Многие люди задаются вопросом, почему без причины болят мышцы ягодиц, ведь не было физических нагрузок или повреждений. Стоит знать, что боли в ягодицах никогда не возникают без причин. У некоторых людей болевые ощущения могут проявиться, к примеру, спустя год после аварии, или через несколько дней после физических нагрузок.
К симптомам недуга относят:
- Давящую, ноющую боль ягодичной мышцы;
- Сниженную работоспособность;
- Быструю утомляемость;
- Судороги;
- Спазмы;
- Онемение;
- Депрессию;
- Резкую смену настроения;
- Бессонницу.
Такие признаки также могут проявляться на смену погоды или климата.
Данная патология развивает мышечную слабость, и если не начать качественное лечение, миалгия приведет к атрофии, следовательно, к инвалидности.
Лечение миалгии требует комплексного подхода, включающего в себя:
- Глюкокортикостероиды;
- Препараты, снимающие воспалительный процесс;
- Обезболивающие медикаменты;
- Гели, мази и крема;
- Витаминный комплекс;
- Диету;
- Правильный образ жизни;
- Массажи;
- Акупунктуру;
- Лечебную гимнастику.
Врачи, лечащие боли ягодиц
Когда болят ягодичные мышцы, следует обращаться к таким специалистам:
- Терапевт;
- Ревматолог;
- Онколог;
- Хирург;
- Флеболог;
- Невролог;
- Ортопед.
Каждый доктор излечивает определенные болезни. Изначально нужно посетить терапевта, который направит к другому специалисту узкого профиля.
Менее популярные причины болей в ягодице
В ягодице острая боль может проявляться и по другим, малоизвестным причинам, среди которых выделяют:
- Кокцигодинию;
- Плоскостопие;
- Синдром Пирифортиса;
- Искривление позвоночника;
- Анальный абсцесс;
- Рак тазовых костей;
- Геморрой;
- Опоясывающий лишай;
- Стеноз позвоночника и многое другое.
Подведение итогов
Каждый человек должен знать, если болят мышцы ягодиц, следует отправиться в больницу, не дожидаясь более явных и обостренных симптомов. В связи с тем, что существует много причин возникновения болевых ощущений в этой области, врачи должны выяснить провоцирующий источник и назначить подобающее лечение. Ведь своевременная терапия помогает продолжить вести привычный и полноценный образ жизни.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.

Л.С. Манвелов
кандидат медицинских наук
Научный центр неврологии РАМН
Боль является сложным приспособительным механизмом в организме человека и животных. Мудрость природы в том, что она отвела место боли как хранителю жизни и здоровья. Недаром говорят, что боль - это "сторожевой пес" здоровья. И боль, вызванная внешним воздействием, и боль, причиной которой являются неполадки в самом организме, - это сигналы опасности, в связи с которыми возникают защитные реакции, как врожденные, так и приобретенные. Благодаря болевым ощущениям ряд патологических процессов в организме проявляется раньше, чем возникают какие-либо другие внешние симптомы заболевания. Один из самых частых видов боли - боль в пояснице и крестце. Пояснично-крестцовые боли испытывает на протяжении жизни каждый второй человек. К 50 годам заболеваниями позвоночника страдает около 80% мужчин и 60% женщин. Эти боли, являясь главной причиной временной нетрудоспособности, представляют не только медицинскую, но и важную социальную проблему.
Факторами, предрасполагающими к развитию пояснично-крестцовых болей, являются:
- тяжелые физические нагрузки, физические перенапряжения;
- неудобная рабочая поза;
- травма;
- охлаждение, сквозняки;
- злоупотребление алкоголем;
- депрессия и стрессы;
- профессиональные вредности (воздействие высоких температур в горячих цехах, резкие колебания температуры, повышенная влажность, вибрация, радиоактивное излучение). Известно несколько заболеваний, при которых возникают пояснично-крестцовые боли.
Вниманию пациентов!
Нейрохирургическое отделение Научного центра неврологии проводит эндоскопические операции грыж межпозвонковых дисков.
Консультация нейрохирурга в день обращения (при наличии медицинской рекомендации)
За подробностями обращаться по тел.+7 (495) 374-77-76 или оставьте заявку
Пояснично-крестцовый радикулит - заболевание, обусловленное врожденными и приобретенными изменениями позвоночника и его связочного аппарата. Боль в пояснично-крестцовой области при радикулите может быть острой или тупой, обычно на одной стороне, отдает в ягодицу, заднюю поверхность бедра, наружную поверхность голени. Она усиливается при перемене положения тела, ходьбе, кашле, чихании, натуживании. Иногда боль сочетается с ощущением онемения, покалывания, ползания мурашек, жжения, зуда. Люмбаго. Одним из самых частых проявлений болей в пояснице является люмбаго - "прострел". Он чаще возникает у занятых тяжелым физическим трудом, особенно при сочетанном воздействии перенапряжения поясничных мышц и переохлаждения. Немаловажную роль в возникновении люмбаго играют острые и хронические инфекции. Боли, как правило, длятся несколько дней, но иногда 2-3 недели. При люмбаго бывают надрыв мышечных пучков, сухожилий, кровоизлияния в мышцы.
Поясничный остеохондроз. Боли очень часто беспокоят при изменениях в позвоночнике и его связочном аппарате, получивших название "остеохондроз". В их возникновении имеют значение многие вредные воздействия (высокая влажность, резкие колебания температуры, сквозняки, длительное напряжение мышц и костно-связочного аппарата) и врожденные аномалии. Боли при остеохондрозе объясняются раздражением нервных корешков и чувствительных нервных окончаний позвоночника и его связочного аппарата остеофитами (костными выростами) или фрагментами выпяченных межпозвонковых дисков, играющих роль амортизирующих прокладок. Для грыжи поясничного диска характерны: симптом "распорки", когда больной вынужден опираться руками на колено или стул, стараясь уменьшить нагрузку на пораженный диск; симптом "подушки" - невозможность лечь на живот, не подложив под негоподушку; симптом посадки , если больной, пытаясь поднять что-либо с пола, не наклоняется, а приседает на корточки.
Миозит поясничных мышц. Нередкой причиной поясничных болей является миозит поясничных мышц (воспалительный процесс). Заболевание характеризуется длительным течением. Боли в поясничных мышцах не столь интенсивны, как при люмбаго, преимущественно ноющие. Мышцы уплотнены, болезненны при ощупывании и растяжении.
Различают три вида лечения пояснично-крестцовых болей: немедикаментозное, лекарственное и хирургическое.
Немедикаментозное лечение предусматривает щадящий двигательный режим. При сильной боли в первые дни необходимо лежать в постели. В последующие дни пациенту по мере уменьшения болей разрешают ходить, причем вначале желательно на костылях - для разгрузки позвоночника. Постель должна быть жесткой. Пользуются тонким матрасом, который укладывают на деревянный щит.
Для местного воздействия в зоне наибольшей болезненности применяют раздражающие мази (финалгон, никофлекс), а также горчичники или перцовый пластырь. Хорошо помогает растирание индометациновой, ортофеновой, вольтареновой и аналогичными противовоспалительными мазями. Снимают боли местное орошение хлористым этилом, пиявки, облегчает их тепло: шерстяной платок, электрическая грелка, мешочек с подогретым песком на поясницу.
Немаловажное значение для устранения боли имеет ношение ортезов - наружных поддерживающих приспособлений (корсет, полукорсет, специальные пояса и т.д.). Следует только учесть, что, если не соблюдать врачебные рекомендации, ношение ортезов может причинить и вред. Для профилактики потертостей ортез нужно носить на нижнем белье. Слишком тугая затяжка ортеза затрудняет дыхание, пищеварение и кровообращение в нижней половине тела. Если не расставаться с ним ни днем ни ночью, мышцы могут атрофироваться, терять силу и массу. Ортез нужен при длительном сидении (работа за столом, учеба), интенсивной физической нагрузке, езде на транспорте. В остальное время мышцы должны работать, чтобы сохранить свои функции. При использовании ортезов необходимо выполнять комплекс лечебных упражнений как с ними, так и без них. Конечно, идеальным является создание своего "мышечного корсета" регулярными занятиями лечебной физкультурой. Тогда и не будет необходимости в дополнительных подпорках.
При данном виде боли используется целый ряд препаратов, оказывающих обезболивающее действие. Эффективен Нейробион, представляющий собой комплекс витаминов группы В (В,, В6, В12), которые играют важную роль в обмене веществ в нервной системе. С одной стороны, они компенсируют недостаток витаминов, возникающий вследствие заболевания, а с другой стимулируют восстановление нарушенных функций. Препарат обладает выраженным обезболивающим действием и ускоряет выздоровление. Противопоказанием к лечению Нейробионом является только повышенная чувствительность к любому из витаминов, входящих в его состав. Обезболивающее действие оказывают также анальгетики и нестероидные противовоспалительные препараты (мовалис, найз, диклофенак и др.). Последняя группа препаратов должна применяться с осторожностью и только под контролем врача из-за высокого риска желудочно-кишечных осложнений.
Обезболивающее действие оказывают электропроцедуры: чрескожная электроаналгезия, синусоидально-модулированные токи, диадинамические токи, электрофорез с новокаином и др. С той же целью используются рефлексотерапия (иглоукалывание, прижигание, электроакупунктура, лазеротерапия) и новокаиновые блокады. При дискогенном радикулите применяют тракционную терапию (вытяжение кроватное и подводное) в условиях стационара. При миозитах помогают горячие компрессы.
Когда острые проявления пояснично-крестцовой боли стихают, применяют массаж, лечебную физкультуру, мануальную терапию.
При грыже межпозвонкового диска в случаях, когда, несмотря на проводимое в течение 3-4 месяцев лечение, сохраняются интенсивные боли, рекомендуют операцию для удаления грыжи.
Большое значение в долечивании и профилактике обострений имеет санаторно-курортное лечение в санаториях для пациентов с заболеваниями органов движения и периферической нервной системы.
Профилактика пояснично-крестцовых болей основана на исключении предрасполагающих факторов. Необходимы своевременное выявление и лечение заболеваний, которые способствуют возникновению болей, рациональное трудоустройство, разумный образ жизни: соблюдение режима труда, отдыха и питания, исключение физического и умственного перенапряжения, вредных привычек (злоупотребления алкоголем, курения); систематические занятия физкультурой и спортом, закаливание.
Читайте также:


