Боль большого пальца ноги позвоночник

Весь нашего тела относительно площади поверхности стоп совсем не мал. Грамотное распределение массы достигается сводами и особым строением стопы. При этом, максимальная нагрузка приходится на первый палец стопы.
Такое напряжение нередко приводит к заболеваниям.
Существует немало причин, почему болит большой палец на ноге:
- травмы – перелом, вывих, ушиб,
- артрит,
- артроз,
- вальгусная деформация,
- вросший ноготь,
- сухая мозоль.
Болит палец в области сустава
Нередко большой палец травмируется. Причины достаточно просты и обыденны:
Травмировать можно как мягкие ткани пальца, так и сустав или кость фаланги.
При повреждении лишь поверхностном развивается гематома (синяк) в области ушиба, а боль в большом пальце ноги — не выраженная, почти не изменяется при попытке движения. Если попробовать дотронуться до места удара, то болезненность усилится.
Травма может закончится вывихом фаланги первого пальца. Чаще всего механизм такого повреждения — удар ногой о твердый предмет или падение. Распознать вывих поможет резкая, острая боль, возникшая в момент удара и изменение положения пальца: он может показаться изогнутым. В области сустава быстро развивается припухлость, особенно сильно болит большой палец на ноге при сгибании.
Перелом и трещина кости дистальной фаланги большого пальца ноги развиваются после особо сильного удара ногой или при падении сверху на палец тяжести. Болезненные ощущения при переломе очень сильные, острые. Быстро нарастает отёк пальца, невозможно наступать на ногу.
Для подтверждения диагноза перелома или вывиха проводится рентгенография.
Боль у ногтя
Порой, болезненные ощущения возникают непосредственно у края ногтя. Кожа в этом месте краснеет, воспаляется, отекает, становится горячей. В дальнейшем возможно даже появление белого гноя из воспаленного места. Это состояние называется панарицием, а если точнее — паронихией. Причина: небольшие ранки на кончике пальца легко инфицируются.
Вросший ноготь часто приводит к развитию воспаления.
- ношение узкой обуви, сдавливающей стопу,
- неправильное подстригание ногтей: срез должен быть перпендикулярен стопе,
- недостаточная гигиена, провоцирующая инфекции.
При панариции большой палец на ноге болит чрезвычайно сильно, пульсирующе. Боль усиливается, если опускать ногу вниз и облегчается, при поднятии конечности на подушку.
Как правило, панариций нуждается в оперативном лечении, которое проводят на пике воспаления, когда боль нестерпима.
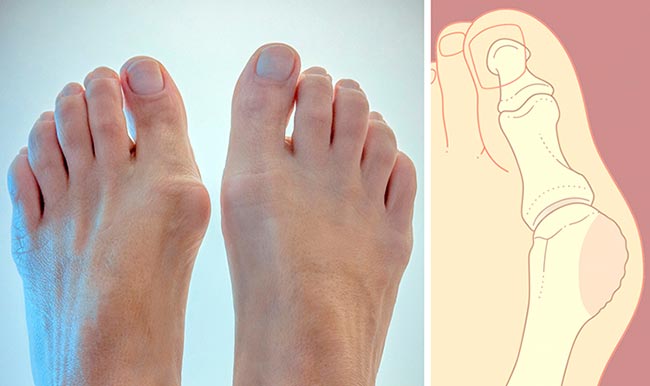
Косточка у большого пальца

Нередко человек связывает боль в пальце с наличие косточки у сустава. Такая деформация стопы — прямое следствие поперечного плоскостопия.
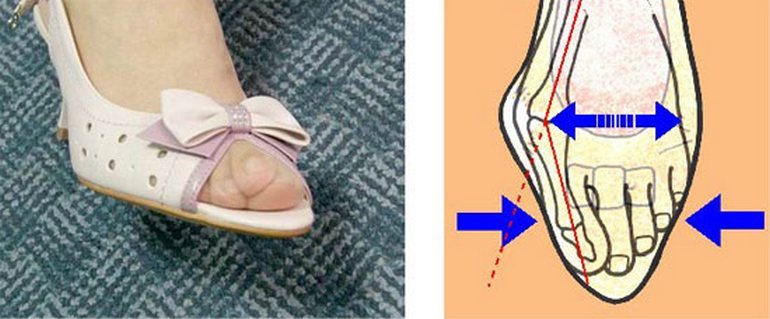
У здорового человека поддержание правильного распределения веса на стопу обеспечивают два свода: продольный и поперечный. О первом варианте плоскостопия слышал каждый: деткам в садах проверяют наличие патологии, делая отпечатки ножек на бумаге. Второй вариант, поперечное плоскостопие — удел взрослых, красивых женщин, привыкших в течение дня не снимать высокого каблука.
Если высота каблука туфель выше 3-5 см, то давление со всей стопы переносится на область под пальцами.
Особенно опасны открытые босоножки:
- Постепенно, под тяжестью собственного веса, свод становится плоским, исчезает, а пальцы ступни подвергаются деформации.
- Первым страдает большой палец, так как на него идёт самая большая нагрузка.
- Он деформируется, изгибаясь, образуя у сустава косточку и давя на другие пальцы.
Этот длительный процесс, который сложно остановить, приведёт 20-летнюю девушку к 60 годам к уродующей деформации всех пальце стоп. Это явление называется вальгусной деформацией и сопровождается болями в большом пальце. Особенно усиливается болезненность при ношении обуви с высоким каблуком.
Любая попытка повернуть или согнуть поражённый палец сопровождается тупой, ноющей болью.
Палец болит и опух
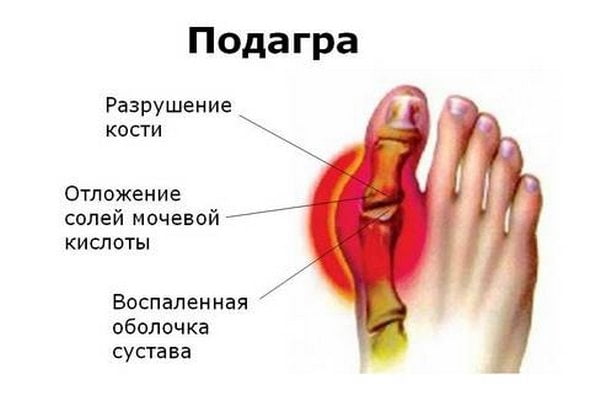
Сочетание боли и припухлости является признаком воспаления в большом пальце. Артрит — воспалительный процесс в суставе — именно этого пальца имеет своей причиной подагру. Это болезнь обмена веществ раньше считалась привилегией богатых. Употребление большого количества красного мяса, красной рыбы, вина, морепродуктов, икры способствует проявлению подагры. Однако, сейчас доказано, что некоторые люди в избыточном количестве синтезируют мочевую кислоту или недостаточно её выводят. Кристаллы уратов откладываются: в сустав — развивается артрит.
Откладываются кристаллы мочевой кислоты и на хрящах ушей в виде бугорков — тофусов.
Провоцировать приступ может злоупотребление алкоголем, переедание богатой животным белком пищи, травма. Боль при подагре острая и очень сильная, палец буквально распирает изнутри. Снаружи сустав красный, горячий, движения болезненные. Приступ длится не более 3-4 дней, а затем стихает — в связи с вымыванием кристаллов.
Помимо подагры, артрит может быть следствием инфекции (стрептококковой, стафилококковой, вирусной) или старой травмы сустава.
Боль в области ногтя
Причиной болезненности в ногте, помимо паронихии, может стать травмирование. Нередко мелкие острые занозы, попадая под ноготь остаются незамеченными. Через пару дней заноза вызовет воспаление окружающей её ткани. Это проявит себя резкой, пульсирующей болью, усиливающейся при нажатии на ноготь. Если заноза поверхностная, то её можно заметить под пластиной ногтя — по участку покраснения.
При сильном воспалении нажатие на ноготь может сопровождаться выдавливанием гноя из-под ногтя.
Боль при ходьбе
Нередко палец не беспокоит владельца в покое, но стоит лишь начать движение, как развивается ноющие, тянущие неприятные ощущения. Причины такой боли в большом пальце ноги в проблемах с суставом большого пальца. Это может быть как вальгусная деформация, так и деформирующий остеоартроз.
Это хроническая патология всех суставов организма, поражает пожилых людей. С возрастом, особенно если работа человека была связана с физической нагрузкой, если имеется лишний вес, хрящевые поверхности истончаются, повреждаются, суставные щели становятся узкими.
Одна из последних стадий деформирующего остеоартроза – образование плотных костных выступов на тех частях кости, что образуют сустав.
Эти выступы при движении вызывают сильную боль. Палец внешне мало изменён – может быть небольшая припухлость. При сгибании пальца появляется резкая болезненность и хруст. Болезненность, появляющаяся при ходьбе, заставляет человека останавливаться и идти медленно.
Деформирующий артроз – заболевание, поражающее абсолютно все суставы.
В этом случае при ходьбе сильно болит подушечка большого пальца на ноге, на которой расположена натёртость.
Онемение пальца
Проблема может затронуть и нервные волокна ног. Сахарные диабет – частое сегодня заболевание. Одно из осложнений диабета – полинейропатия. Это специфическое поражение нервов, которое проявляется проблемами с чувствительностью. В том числе, может развиваться онемение как пальцев, так и стоп или всех ног.
Нередко нейропатия сопровождается болезненными ощущениями. Так как диабетическая полинейропатия развивается симметрично, то обычно одинаково болят большие пальцы как левой, так и правой ноги.
Помимо онемения и боли, может быть покалывание и ощущение мурашек.
Лечение
При возникновении такой проблемы не будет лишний знать, что делать если болит в большом пальце на ноге.
Среди всех методов стоит выделить:
- медикаментозное,
- физиотерапия,
- народные методы,
- упражнения,
- оперативное лечение.
Лекарственная терапия
Все препараты, используемые при болезненности пальца, можно разделить на
- таблетки,
- уколы,
- мази, крема, компрессы.

Главные средства, которые облегчают состояние – нестероидные противовоспалительные препараты. Это очень многочисленная группа, которая имеется во всех формах. Наиболее эффективны при острой боли лекарства в уколах. Используется диклофенак, кеторол. Это сильные средства, нежелательно использовать их курсом дольше 7 дней.
Помимо них, используются мультивитаминные комплексы в уколах: мильгамма, комбилипен.
Если состояние очень тяжёлое, выраженное воспаление, то есть смысл прибегнуть к гормонам. Это преднизолон, гидрокортизон в уколах: оказывают сильнейшее противовоспалительное действие, но имеют много побочных эффектов и могут повредить здоровью.
Назначаются внутримышечные инъекции на период острой боли. Затем переходят на таблетки.

Здесь также лидируют нестероидные противовоспалительные препараты: диклофенак и кеторол в таблетках. Эффект у этих препаратов отличный, однако частота побочных действий большая: возникают боли в желудке из-за язвенных поражений.
Назначение этих средств должно сопровождаться приёмом ингибиторов протонной помпы. Это средства, снижающие вероятность побочных действий: омепразол, лансопразол.
Несколько новая группа среди НПВП – избирательные ингибиторы ЦОГ-2:
- мелоксикам,
- нимесулид,
- целебрекс,
- аркоксиа.
Эти средства гораздо реже вызывают побочные эффекты со стороны желудочно-кишечного тракта.
Деформирующий артроз требует назначения лекарств, восстанавливающих хрящевую ткань: Артра, Терафлекс, Структум.
Если речь идёт о подагре, то как специфическое лечение назначают диету с ограничением животного белка и препараты, контролирующие обмен мочевой кислоты: аллопуринол.

Параллельно с применением уколов и таблеток, используются противовоспалительные средства местно, в виде мазей и гелей:
- Ортофен,
- Кетопрофен,
- Финалгель,
- Вольтарен,
- Индометацин.
При ушибах, когда развивается гематома, можно использовать гепариновую или троксевазиновую мази. Они помогут быстро рассосаться синяку.
Физиотерапия

Многие физиотерапевтические методы весьма успешно используются при хронических болях в большом пальце.
- Ультразвуковая терапия: восстанавливает кровообращение, уменьшает воспалительный процесс.
- Лазеротерапия: расслабляет мышцы, убирает костные наросты и отёки.
- Ударно-волновая терапия: рассасывает наросты, улучшает кровоснабжение стопы.
- Ортопедические стельки: снижают нагрузку на стопу и грамотно её распределяют по ноге.
Хорошие стельки нельзя просто купить – они должны быть изготовлены строго по стопе врачом-ортопедом.
Упражнения
Рекомендуется не прекращать физическую активность в связи с болезненностью пальца, за исключением травмы и острого приступа подагры (там нужен покой).
Деформирующий остеоартроз и вальгусная деформация очень нуждаются хотя бы в минимальных упражнениях.
- Стойка на ширине плеч. Отрываем пятку от пола, пальчики прижаты. Совершать круговые движения стопой.
- Разбросайте по полу мелкие предметы: карандаши, ручки, крышки. Старайтесь собрать их все пальчиками ног.
- Перед тем, как встать с постели с утра, приподнимите ногу и постарайтесь выписывать в воздухе буковки алфавита.
Народные методы
Многие лекарственные травы обладают отличными противовоспалительными свойствами и могут использоваться для изготовления настоев для компрессов:
- Ромашка,
- Эвкалипт,
- Хвощ полевой,
- Душица,
- Полынь,
- Тысячелистник,
- Сосновые шишки,
- Горчичное масло.
Из трав готовятся настои: сухое или свежее сырьё заливается горячей водой и настаивается в тёмном месте в течение 3-х суток. Затем, жидкость используется как часть компресса.
Если использовать в качестве жидкости водку или спирт, то можно получить настойку. Её можно использовать как растирку, тщательно втирая в поражённый палец.
Оперативное вмешательство
Иногда, консервативная медицина себя изживает. И боль в большом пальце причиняет человеку массу неудобства. Для таких случаев существуют операции:
- Вросший ноготь, не поддавшийся обычному лечению, легко удаляется в поликлинике – на его месте вырастет новый.
- Аналогичная операция может понадобится и при паронихии, когда инфекция повреждённого ногтя не даёт до конца выздороветь.
- Панариций большого пальца стопы также требует вскрытия и удаления гноя. Это небольшая процедура проводится у хирурга в поликлинике.
- Косточка у большого пальца ноги, если достигает сильной деформации, может быть удалена. Существует около 100 разновидностей операция по коррекции стопы. Сегодня предпочитают небольшие вмешательства с маленькими разрезами. Сама операция небольшая и обычно заканчивается за два часа. Но в дальнейшем требуется ношение ортопедической обуви и бандажа.
Срочно к врачу!
- Любое травмирование пальца должно обязательно привести в травмпункт для того, чтобы снять снимок и исключить тяжелое повреждение стопы.
- Воспалительные проблемы – артрит, панариций могут в отсутствие лечения привести к заражению крови. Поэтому важно как можно скорее попасть к специалисту, если есть подозрение на воспаление пальца.
- Подагра – тяжёлое хроническое заболевание, в лечении которого используются опасные препараты, которые должен назначать только врач. Поэтому лечить подагру должен специалист.
Несмотря на всю свою несущественность, большие пальцы правой или левой ноги жизненно необходимы нам для правильной и комфортной ходьбы.
Поэтому не стоит относится безответственно к проблемам стоп и, в случае возникновения боли, поспешить к специалисту.
Дополнительно обязательно посмотрите следующее видео
Как забыть о болях в суставах и позвоночнике?
- Боли ограничивают Ваши движения и полноценную жизнь?
- Вас беспокоит дискомфорт, хруст и систематические боли?
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей?
- Люди, наученные горьким опытом для лечения суставов пользуются… >>
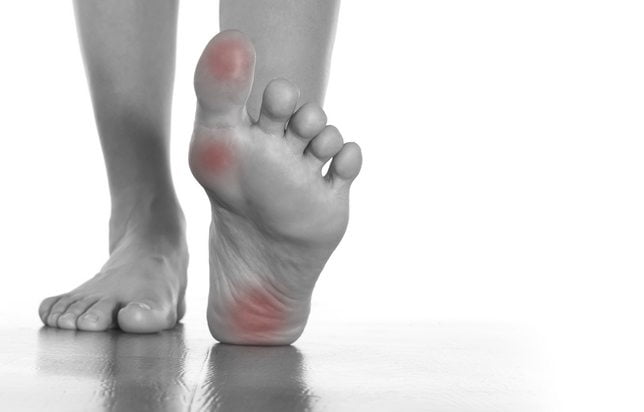
Если на ноге болит сустав большого пальца, то нужно найти причину дискомфортных ощущений. Нередко так манифестирует воспалительная или дегенеративно-дистрофическая патология. При своевременном диагностировании и проведении должного консервативного лечения удается купировать ее на начальном этапе развития. А вот постоянный прием анальгетиков и отсутствие врачебного вмешательства нередко приводит к стремительному прогрессированию заболевания.
Почему может болеть сустав большого пальца
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Боль в суставе большого пальца ноги нередко возникает при разнашивании новой обуви и обусловлена обычно формированием мозоли или натиранием. В таких случаях она быстро ослабевает сразу после заживления кожи.
На развитие патологии указывает появление болезненности чаще раза в неделю, постепенное повышение ее интенсивности. Косвенными признаками воспалительного или деструктивного процесса становятся отечность и покраснение кожи над суставом, его тугоподвижность.
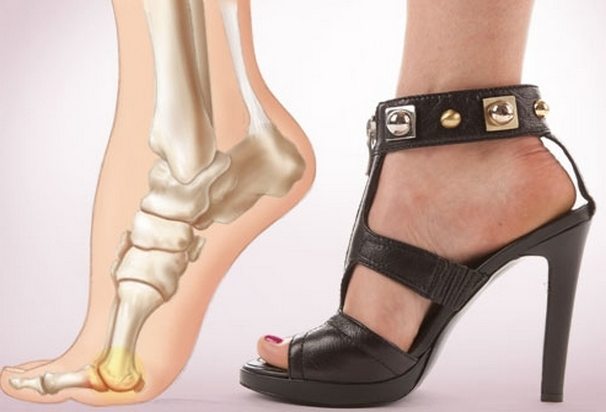
При жалобах пациента на боль в суставе большого пальца стопы врач в первую очередь предполагает развитие ревматоидного артрита. Это тяжелая патология, пока не поддающаяся окончательному излечению. Но длительный прием препаратов позволяет достичь устойчивой ремиссии, затормозить воспалительный процесс.
Также причиной болезненности может стать инфекционный артрит, возникающий из-за проникновения в суставную полость болезнетворных бактерий. Устранить все симптомы патологии помогает проведение антибиотикотерапии.
Реже появление дискомфортных ощущений провоцирует реактивный артрит, развивающийся из-за неадекватного ответа иммунной системы на внедрение инфекционных или аллергических агентов. Заболевание в 60% случаев удается полностью вылечить.
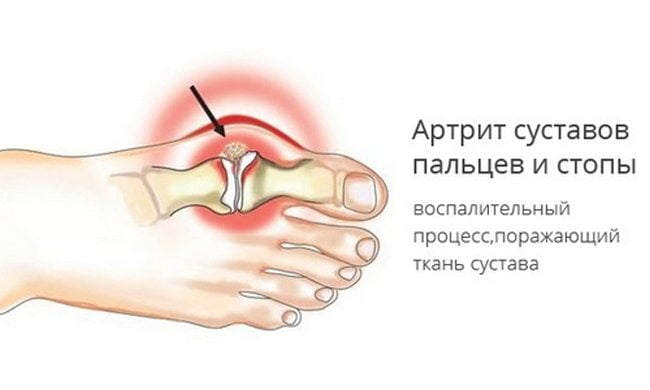
Боль в пальце стопы возникает при артрозе 2 степени тяжести. А на начальном этапе развития изредка появляются лишь слабые дискомфортные ощущения после длительной прогулки, подъема тяжестей, интенсивных спортивных тренировок. Именно в отсутствии симптоматики и заключаются трудности лечения этой дегенеративно-дистрофической патологии. Пациент обращается к врачу при уже произошедших необратимых изменениях хрящевых и костных тканей.
Боль подобной локализации у мужчин — специфический признак поражения пальца стопы подагрическим артритом. Этот сустав вовлекается в воспалительный процесс и у женщин, но обычно несколько позже, после повреждения мелких сочленений рук. Подагра развивается из-за нарушения регуляции синтеза пуринов в организме. Повышается уровень мочевой кислоты и ее солей, а затем они кристаллизуются, накапливаются и откладываются в суставах, раздражая ткани, провоцируя развитие воспаления. Косвенным подтверждением подагрической атаки становится покраснение пальца, сильное повышение местной температуры.
Это острое, подострое или хроническое воспаление синовиальной сумки, сопровождающееся накоплением в ее полости экссудата. Бурсит бывает инфекционным, развивающимся после проникновения в сустав патогенных микроорганизмов, например, при травмах.
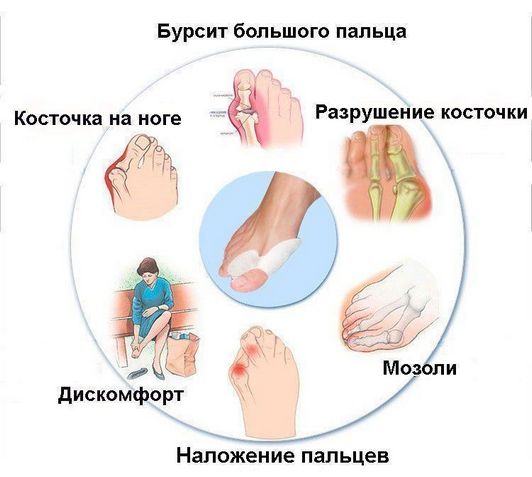
Его причиной могут стать респираторные, урогенитальные, кишечные инфекции. После обращения к врачу пациентам для лечения бурсита назначается прием антибиотиков для уничтожения болезнетворных бактерий, устранения симптоматики.
Тендинит — воспалительная патология, поражающая сухожилия. Он развивается в результате однократной или регулярной повышенной нагрузки на сустав большого пальца ноги. Если человек не обращается за медицинской помощью, то тендинит становится хроническим. Боль в пальце появляется при перемене погоды, переохлаждении, ОРВИ. Постепенно структура сухожилия патологически изменяется, что приводит к нарушению походки.
При тендовагините тоже воспаляются соединительнотканные тяжи, но только те, которые имеют влагалища. Причинами развития этого заболевания могут быть как монотонные, часто повторяющиеся движения, так и ревматические или инфекционные процессы.
Так называется поражение подошвенного пальцевого нерва на уровне головок плюсневых костей в результате сдавления поперечной межплюсневой связкой.
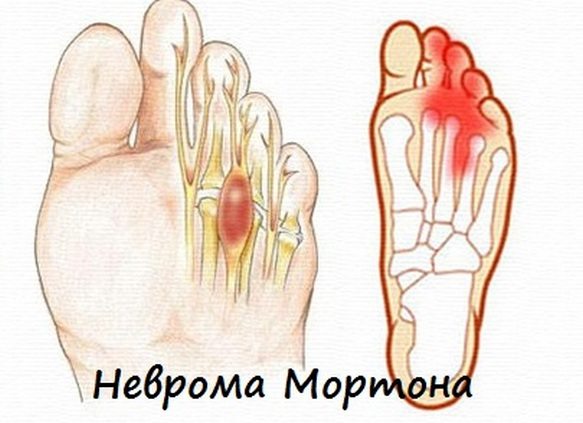
Неврома Мортона появляется из-за ношения узкой обуви на высоких каблуках, неправильной походки, избыточного веса, длительной ходьбы. В группе риска находятся спортсмены и люди, работающие в положении стоя.
Характерный признак невромы Мортона — ощущение присутствия постороннего предмета в обуви. Со временем болезненность в пальце может ослабевать, но при ношении тесной обуви происходит очередное обострение.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Это хроническое нарушение обмена веществ, для которого характерно недостаточное образование собственного инсулина и повышение уровня глюкозы в крови. Течение сахарного диабета осложнено нарушением функционирования практически всех систем жизнедеятельности, в том числе опорно-двигательного аппарата. Тяжелым последствием патологии становится диабетическая стопа.
У пациента с подобным состоянием выявляются нарушения кровообращения в нижней части ноги, боль в мышцах и суставах, разрушение костных и хрящевых тканей.
Ноготь врастает из-за его слишком сильного давления на окружающие мягкие ткани. Чаще всего такая патология поражает большой палец стопы.
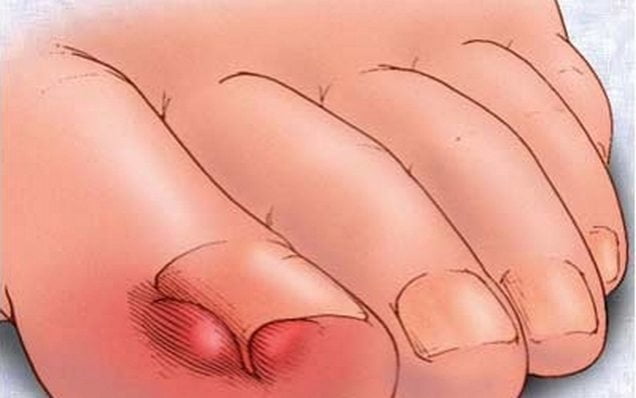
В результате врастания ногтевой пластины в околоногтевой валик развивается острый воспалительный процесс. Возникает сильная боль, распространяющаяся на весь палец. Обычно выставление диагноза не вызывает трудностей. При внешнем осмотре хорошо заметны покраснение кожи и воспалительный отек. Врастание ногтя лечится консервативно, но нередко требуется хирургическое вмешательство — частичное или полное удаление ногтевой пластины.
Характер болей
Дергающая, пульсирующая боль в пальце указывает на острое течение воспалительного процесса. Сопутствующими симптомами практически всегда являются покраснение, разглаживание, отечность кожи. Мелкие кровеносные сосуды переполняются кровью, поэтому большой палец стопы становится горячим на ощупь. Все эти признаки характерны для следующих патологий:
- подагры;
- инфекционного, ревматоидного, реактивного артрита;
- тендинита, тендовагинита.
Резкая пронизывающая боль возникает в момент травмирования сустава — перелома, вывиха, ушиба после падения или направленного удара. Слабые дискомфортные ощущения в большом пальце ноги — один из симптомов развивающегося артроза, деформирующего остеоартроза или остеопороза. Их выраженность повышается постепенно и через несколько месяцев или лет боли в суставе становятся постоянными.
К какому врачу обращаться
При подозрении на взаимосвязь предшествующей травмы и боль в суставе пальца следует записаться на прием к травматологу. Во всех остальных случаях целесообразно обратиться к ортопеду, занимающемуся лечением патологий опорно-двигательного аппарата. Не станет ошибкой и визит к терапевту. Он назначит проведение необходимых диагностических мероприятий, а после их изучения направит больного к врачам узкой специализации — ортопеду, ревматологу, травматологу.
Диагностика заболевания
Диагноз выставляется на основании жалоб пациента, анамнестических данных, результатов внешнего осмотра и инструментальных исследований. Наиболее информативна рентгенография. На полученных изображениях отчетливо визуализируются изменения структуры костных, хрящевых тканей, характерные для подагры, деформирующего артроза, некоторых видов артрита.
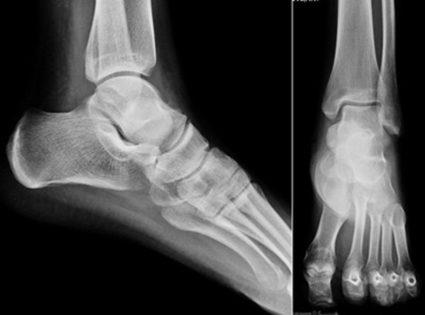
С помощью МРТ и КТ можно оценить состояние соединительнотканных структур, кровеносных сосудов, нервов. При подозрении на инфекционный процесс проводятся биохимические исследования для установления видовой принадлежности патогенных микроорганизмов.
Методы лечения
При определении терапевтической тактики врач учитывает вид патологии, тяжесть ее течения, количество возникших осложнений, степень повреждения тканей. Артриты, артрозы, тендиниты хорошо поддаются консервативной терапии, но только при их диагностировании на начальных стадиях развития.
Для устранения болей, возникающих во время рецидивов патологий, могут использоваться глюкокортикостероиды в сочетании с анестетиками, миорелаксанты. Но препаратами первого выбора в терапии всех заболеваний опорно-двигательного аппарата всегда становятся нестероидные противовоспалительные средства.
| Лекарственная форма НПВС, использующаяся при болях в суставе пальца ноги | Наименование системных и местных препаратов |
| Мази, гели, кремы, бальзамы | Вольтарен, Долгин, Фастум, Кетопрофен, Артрозилен, Индометацин, Быструмгель |
| Таблетки, капсулы, драже, порошки для разведения в воде | Кеторол, Найз, Нимесил, Нимесулид, Нурофен, Ибупрофен, Эторикоксиб, Целекоксиб |
| Растворы для парентерального введения | Мелоксикам, Мовалис, Лорноксикам, Кеторолак, Ортофен, Диклофенак, Вольтарен |

Показаниями к хирургическому вмешательству являются неустраняемые медикаментозно боли в суставе, развившиеся осложнения, сильная деформация сочленения. Метод проведения операции выбирает лечащий врач. В тяжелых случаях удаляется весь сустав с последующим артродезом или установкой эндопротеза. В остальных случаях иссекаются костные или хрящевые дефекты, производится пластика связок или сухожилий.
Устранение болей в большом пальце стопы народными средствами не только нецелесообразно, но и опасно. Если они спровоцированы воспалением, то использование спиртовых настоек или мазей с согревающим действием приведет к быстрому распространению патологии на здоровые ткани и суставы.
Народные средства неэффективны в лечении артроза, подагры, инфекционных заболеваний. Применять их можно только после проведения основного лечения с разрешения врача.
Классический, точечный, вакуумный массаж — эффективный способ терапии всех суставных заболеваний. Но проводят лечебные процедуры только после восстановления травмированных суставных структур, купирования острого воспаления и выраженного болевого синдрома. На этапе реабилитации пациентам показан массаж для улучшения кровообращения и ускорения регенерации тканей.
Профилактические меры
Профилактика болей в суставе большого пальца стопы заключается в исключении травмоопасных ситуаций, ведении здорового образа жизни. Врачи рекомендуют носить обувь на небольшом каблуке, регулярно заниматься лечебной физкультурой и гимнастикой, раз в 6-12 месяцев проходить медицинский осмотр.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Различные боли в ногах довольно часто сопровождают протрузии, и особенно грыжи поясничного отдела позвоночника. Лечение этих отдаленных болей в ногах при межпозвонковых грыжах существенно улучшает качество жизни. Особенно это лечение важно в зрелом и пожилом возрасте. Ведь боли в ногах при межпозвонковых грыжах, в основном, возникают именно у пожилых. Каковы возрастные и анатомические предпосылки к тому?
Предпосылки болевого синдрома
В возрасте суставные отростки позвонков, как медиальные, так и латеральные, становятся источниками роста остеофитов.
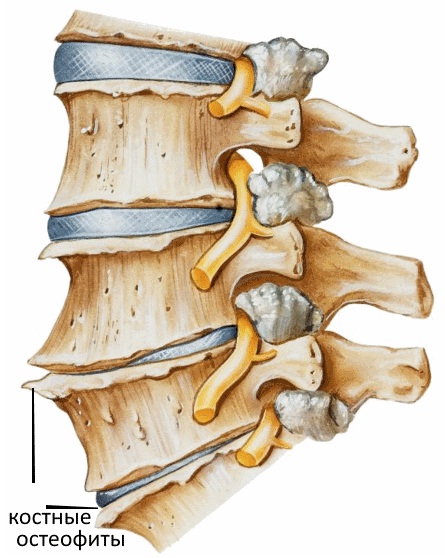
Это приводит к уменьшению размеров межпозвонковых отверстий. Жировая ткань, которая поддерживает корешок со всех сторон, подвергается постепенной атрофии, а паутинная оболочка спинного мозга, которая окутывает корешок, также изменяется, постепенно атрофируется. Сами нервные корешки постепенно все хуже проводят импульсы, как сами волокна, так и ганглии. Всё это приводит к недостаточности межпозвонкового отверстия, корешок не становится источником серьезной боли только лишь при условии покоя. Как только возникают какие-либо нагрузки на позвоночный столб, то такие условия покоя нарушаются, возникает выраженный болевой синдром.
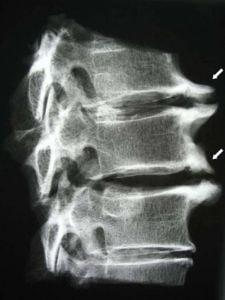
Остеофиты на рентгене
Многочисленные физиологические исследования показали, что уменьшение высоты межпозвонкового диска приводят к приближению тел соседних позвонков друг к другу. Соответствующие отверстия между позвонками также уменьшаются в размерах. Если возникает движение разгибания в пояснице, то часто верхний позвонок немного соскальзывает относительно нижнего. И если это соскальзывание происходит при нестабильности, уменьшенном размере межпозвонковых отверстий, то часто возникает компрессия нервов, даже процесс воспалительного асептического эпидурита.
В межпозвонковых отверстиях корешки перестают залегать нормально, они смещаются вверх, перерастягиваются. Когда возраст пациента приближается к 50 годам, то эта симптоматика, связанная с отдаленной болью в ноге проявляется довольно ясно.
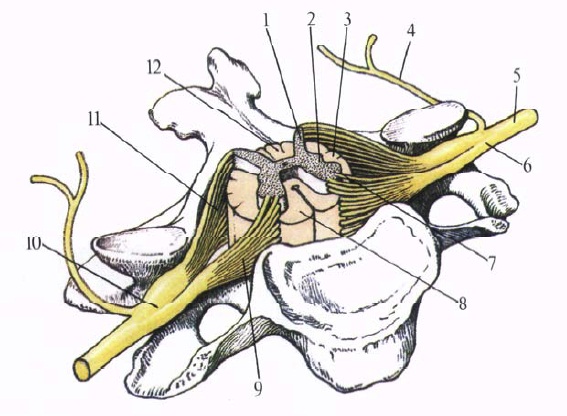
Кстати, когда корешок сдавливается в межпозвонковом отверстии, то поражается корешок по уровню верхнего позвонка. Так, если у пациента имеется грыжа L5-S1, то речь идет о поражение корешка L5, а при возникновении грыжи L4-L5 симптомы соответствует поражению корешка L4.
Наиболее характерным является течение болей при наличии фораминальных грыж, которые появляются вовсе не с ноющей боли в пояснице, а со стойких, стреляющих корешковых болей. Особенно эти боли выражены при наклоне пациента в больную сторону, при малейшем сотрясении корешка. Это кашель, чихание, смех, натуживание в туалете. При этом развивается характерная клиническая картина с появлением боли в соответствующей конечности, боль в ноге отдает по всей её длине, вплоть до большого пальца.
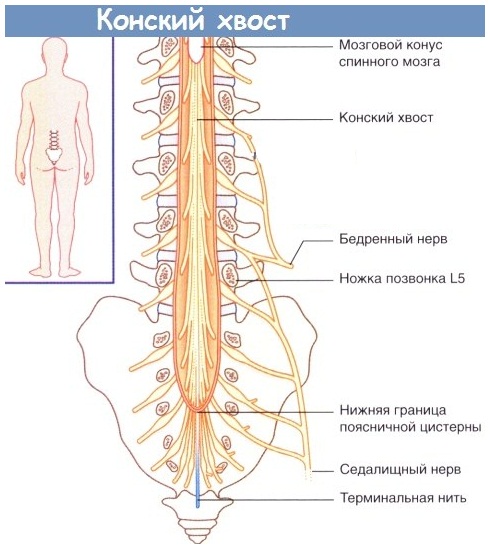
Самая неблагоприятная ситуация возникает при наличии секвестрированной грыжи, если секвестр смещается книзу и происходит раздражение нервов конского хвоста. Соответствующие симптомы описаны ниже. Кроме грыжи диска, корешок может быть компремирован другими структурами, которые тоже нужно учитывать. Это:
- сдавление корешка в боковом кармане позвонков;
- частое образование спаек, в том числе после операции;
- анатомические особенности строения суставных отростков позвонков, которые приводят к удлинению корешка, огибании им корня дужки позвонка;
- компрессия воспалённой, утолщенной жёлтой связкой и остеофитами.
Рассмотрим, как может болеть нога в зависимости от локализации грыжи.
Симптомы и локализация болей в ноге
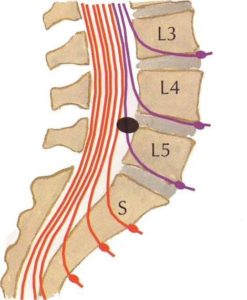
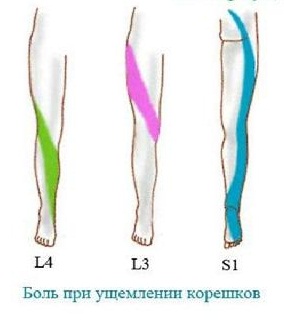
Тяжелее всего протекает секвестрированная грыжа, когда выпавший секвестр смещается к отверстию первого крестового сегмента. Симптомами компрессии будут сильные иррадиирующие боли, которые распространяются вниз от поясницы и большой ягодичной мышцы. Они распространяются по заднему краю бедра снаружи, по краю голени также снаружи, до наружного края стопы. Очень часто боли иррадиируют до пальцев, до мизинца, но весьма редко доходят до большого пальца. Иногда боль распространяется лишь до пятки, но тоже по её наружной стороне.
Очень характерным следует назвать покалывание, парестезии и ползание мурашек, то есть расстройства чувствительности в этих зонах. Если у пациента острая или подострая стадия, то при кашле и чихании, при сильном нажатии в области крестцовых отверстий возникает резкое усиление боли по типу корешковой, и она отдает в ногу. В этом же сегменте при тщательном исследовании отмечается гипалгезия, то есть снижение болевой и тактильной чувствительности. Невролог может обнаружить снижение силы трехглавой мышцы голени на стороне поражения, иногда – низкий тонус и гипотрофию икроножной мышцы, падает сила пальцев стопы, особенно наружного края, то есть мизинца. Больному трудно стоять на носках с пораженной стороны. При исследовании рефлексов отмечается уменьшение ахиллова рефлекса или его полное отсутствие на стороне поражения.
Удивительно, но иногда вместо гипотрофии мышц голени иногда она парадоксально увеличиваются в размерах, Но это вовсе не стоит приписывать увеличению силы мышцы, поскольку такая псевдогипертрофия возникает за счёт вегетативно-трофических нарушений, связанных с расстройством иннервации. Причина здесь — мышечное воспаление, или миозит, а также венозный застой.
Следует особо сказать, что нижележащий корешок, S1 можно отличить от поражения корешка L5 наличием выраженных вегетативных нарушений, изменением сосудистой гемодинамики, расстройствами микроциркуляции, и другими симптомами, которые можно увидеть. Это изменения температуры и цвета кожи, похолодание стопы или избыточной горячностью. Возникает мраморный оттенок кожных покровов, а также изменение данных при УЗИ сосудов нижних конечностей.
Из всех операций по протрузиям и грыжам на поясничном отделе позвоночника пациенты с поражением корешка L5 составляют третью часть от всех оперативных вмешательств. Если имеется грыжа диска L5-S1, то этот корешок будет страдать в 95% случаев, и очень редко поражается изолированный корешок S1. Если же речь идет о грыжах на один сегмент выше, уровень 4-5, то практически у всех пациентов возникает вовлечение этого корешка в воспалительный процесс.
Поэтому четвёртый поясничный корешок поражается довольно редко, и грыжи компремируют его примерно в 7 – 10% всех случаев. Но вот клинические проявления поражения этого корешка встречаются часто, хотя пациенты оперируются всего лишь в 17-20% всех случаев. Чаще поражается правый корешок.
Как же проявляется поражение этого корешка? Это нерезкие боли, обычно с вегетативным компонентом. Это ощущение распирания, жжения, мозжащая боль. Такая неприятная, трудноощущаемая боль обычно отдает в бедро, до колена, и очень редко ниже. Иррадиация, или распространение боли отмечается по передневнутренней стороне бедра. В этом же районе возникают парестезии, или нарушение чувствительности.
При поражении этого корешка расстройства чувствительности обычно заканчиваются на уровне колена, и до стопы не распространяются. Примерно такая же картина, с выраженным вегетативным компонентом, а также поражением чувствительности возникает при компрессии трех верхних поясничных корешков.
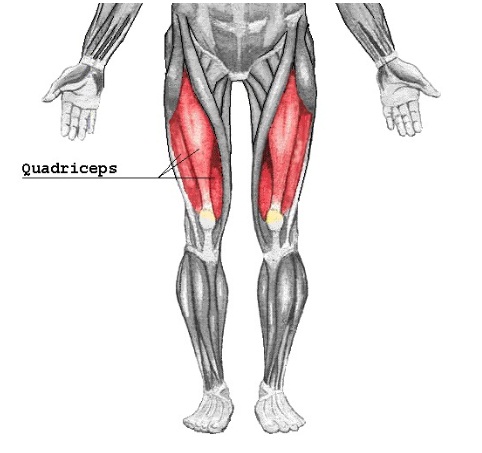
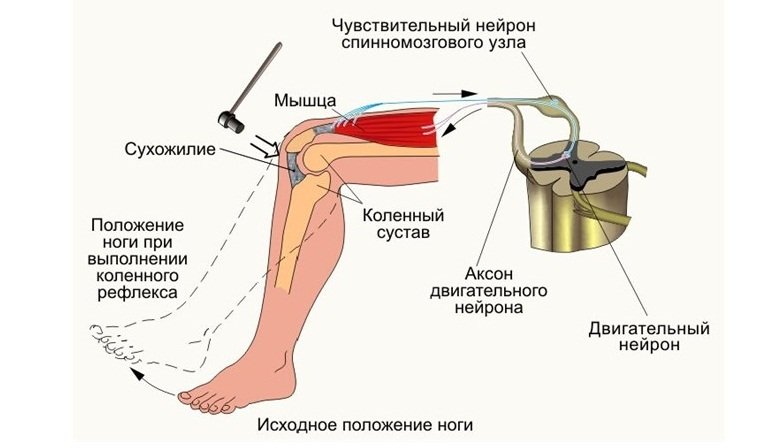
Расстройства двигательной функции при патологии L4 связаны с нарушением функции очень крупной, четырёхглавой мышцы бедра. Квадрицепс бедра распрямляет согнутую ногу, и позволяет нам подниматься по ступенькам. Поэтому вот у таких пациентов возникает слабость в бедре при подъеме на лестнице, но при изолированном поражении 4 корешка сохраняется коленный рефлекс. Если же он выпадает на стороне поражения, то это связано с тем, что кроме 4 корешка поражаются ещё и верхние, то есть L3. После удаления протрузии или грыжи, после микродискэктомии, этот корешок восстанавливается быстрее, чем на других уровнях. Кстати, дуга коленного рефлекса как раз замыкается на этом корешке.
Эти корешки относятся к верхнепоясничным, и грыжи, оперированные по поводу корешковой компрессии на этом уровне, встречаются довольно редко. Это 3-4% случаев от всех оперированных пациентов. Этих корешки поражаются обычно у лиц старше 50 лет, и клиническая картина на этом уровне уже вызвана не только сдавливанием верхних корешков, но и структур конского хвоста. Грыжа, расположенная в этом отделе также влияет и на конус спинного мозга – ведь на этом уровне еще заканчивается спинной мозг. Период корешковых болей проявляется снижением, выпадением чувствительности, и боли проходят по коже внутреннего и переднего участка бедра. Если грыжа имеет серединную локализацию, то возникают симптомы конского хвоста, о чем будет сказано ниже. Если верхнепоясничная грыжа растягивает твердую мозговую оболочку, то могут присоединяться и признаки поражения нижних поясничных корешков, потому что в нижнем отделе также будет натянута мозговая оболочка. В некоторых случаях такие симптомы поражения нижележащих сегментов даже выходят на первый план, кажутся основными, и это при незначительной разрешающей способности томографа может привести к ошибкам.
Боли и нарушение чувствительности при поражении верхних корешков возникают и в пояснице, они периодически отдают по передней поверхности бедра при ходьбе. При этом может быть слабость, гипотрофия и сниженный тонус квадрицепса бедра, уменьшение или полное исчезновение коленного рефлекса, а также снижение чувствительности в соответствующих дерматомах.
Синдром конуса и эпиконуса
Отчего появляются боли при позвоночной грыже
Из вышесказанного понятно, что боли при наличии деструкции межпозвонкового диска формируются не только от того, что сам разрушенный хрящ непосредственно сдавливает нервные корешки. Это могут делать фасции и связки, причём натянутые от грыжи на достаточном удалении. Болевой компонент связан с различными вариантами боли по окраске, появлением чувствительных и вегетативных расстройств, с нарушением вегетативно-сосудистой иннервации, венозным расстройством и отёком мышц.
Наконец, нельзя не вспомнить о компоненте вторичного мышечного спазма, который возникает как диффузная боль низкой интенсивности в спине и пояснице, беспокоит в течение недель и месяцев. В некоторых случаях мышцы, будучи подвержена спазму, формируют локальный стойкий болевой синдром, например, грушевидной мышцы. Неврологу необходим точный топический диагноз, связанный с правильной локализацией очага поражения.
Возможные осложнения
Сама по себе выраженная болезненность в пояснице с иррадиацией в ногу является фактором, значительно ухудшающим качество жизни. При продолжительности болей свыше 2 месяцев, которые невозможно купировать консервативными способами, показано оперативное вмешательство. Если боль сопровождается:
- двигательными расстройствами;
- прогрессирующей слабостью в мышцах конечностей;
- расширением зоны нарушений чувствительности;
- прогрессирующей гипотрофией мышц;
- угнетением сухожильных рефлексов;
- появлением тазовых расстройств.
То тогда решение об оперативном вмешательстве необходимо принимать максимально быстро.
Осложнением отдельных видов межпозвонковых грыж будет стойкое нарушение функции тазовых органов, императивные позывы к мочеиспусканию, затем истинное недержание мочи и кала, стреляющие боли в ноги, а также прогрессирование паралича.
Наконец, при поражении верхних поясничных сегментов с феноменом компрессии дурального мешка и спинного мозга может развиться миелопатия, которая будет уже иметь не односторонний характер. Прогрессирование двустороннего периферического паралича в сочетании с нарушением функции тазовых органов будет превращать пациента в глубокого инвалида, который будет перемещаться на инвалидном кресле. Учитывая, что это во многих случаях можно избежать, необходимо как можно быстрее проводить точную инструментальную диагностику, и выбирать способ лечения.
Основные принципы лечения
Говоря о лечении любых грыж межпозвоночных дисков, нужно помнить, что единственным способом радикального избавления от страданий, является современное малоинвазивное оперативное вмешательство. Только в случае эндоскопической микродискэктомии, лазерной вапоризации и других способов можно радикально освободиться от грыжевого выпячивания.
В том случае, если вы можете выбрать место лечения, есть возможность пролечиться платно, то рекомендуем обратить внимание на чешских нейрохирургов. Отличие чешской системы здравоохранения от стран — лидеров в медицине состоит в том, что в Чехии на законодательном уровне закреплена необходимость реабилитационного этапа, который привязан к той клинике, в которой делается оперативное вмешательство. Это значит, что при необходимости пациенту не придётся искать специалистов по физической реабилитации, инструкторов лечебной физкультуры и специалистов физиоотделений. Вся программа лечения, от диагностики, собственно операции и необходимой реабилитации, будет проведена в одном и том же лечебном учреждении, и по приемлемым ценам.
Все способы консервативной терапии (НПВС) — нестероидные противовоспалительные препараты, применение миорелаксантов центрального действия, симптоматическая терапия, обезболивающие препараты — помогают только лишь ликвидировать последствия грыжи, то есть снять воспаление, убрать отёк, восстановить нарушенные функции нервных корешков и разрешить мышечный спазм. Спустя несколько месяцев после лечения обычно все симптомы возвращаются, а иногда и многократно усиливаются. Это связано с прогрессированием грыжи, увеличением её размеров, появлением грыж других локализаций.
Само собой разумеется, любые народные препараты, такие как мази из меда и прополиса, компрессы из хрена, и другие сомнительные способы лечения позволяют лишь ненадолго снять боль, избавиться от симптомов, или даже просто отвлечь внимание пациента.
Общий минус консервативной терапии в том, что при улучшении самочувствия люди считают, что это — заслуга лекарств, и что грыжа исчезла безвозвратно. Это большая ошибка, грыжа никуда не исчезает, и при малейшем нарушении режима, при переохлаждении поясницы, при подъёме тяжести, при резком движении, — все симптомы возвращаются.
Поэтому если у вас или ваших близких имеются вышеописанные жалобы и симптомы, такие, как:
- стреляющие боли в ногах;
- онемение кожи бедра и стопы;
- слабость в мышцах стопы или бедра;
- трудность при вставании на пятки и носки;
- слабость в ноге при подъеме по лестнице, —
То не обязательно ждать осложнений и инвалидности. Как избавиться от межпозвоночной грыжи? Нужно в плановом порядке выполнить МРТ с разрешением не менее 1,5 Тл, и проконсультироваться у невролога или нейрохирурга, чтобы как можно быстрее выполнить операцию. Это радикально избавит от грыжи, и улучшит качество жизни и свободы движения.
Читайте также:


