Анестезия переломы шейного отдела позвоночника
Операция при переломе шейного отдела позвоночника может включать применение стабилизирующих устройств/приемов (вытяжение Гало, вытяжение за теменные бугры, гипсовый жилет) или окончательную фиксацию костного позвоночника. Костная фиксация обычно выполняется как полуплановая операция.
Типичны пациенты с большой травмой, хотя перелом может случиться и при минимальном повреждении у пациентов с ранее существовавшей патологией позвоночника.
В вопросе наилучшего обеспечения дыхательных путей во время операций у таких пациентов существуют противоречия. Интубация пациента, находящегося в сознании, безопаснее, так менее опасна неудача. Однако она может сопровождаться кашлем, что делает ее трудной и неприятной для пациента. Прямая ларингоскопия под общей анестезией со стабилизацией шеи по линии вручную имеет недостаток — большую возможность движений шеи. Анатомические особенности пациента, способные сказаться на интубации и опыт анестезиолога, — два дополнительных фактора, воздействующих на ведение пациентов.
Анестезия
- Пациенты для вытяжения Гало, наложения вытяжения за теменные бугры или других стабилизирующих процедур обычно имеют полную иммобилизацию шеи, которую снимают после наложения стабилизирующего устройства. Применение общей анестезии при такой процедуре не типично, обычно ее выполняют под МА. Может потребоваться седация, необходимо помнить и о возможных сопутствующих повреждений. Общая анестезия иногда требуется для более сложных вариантов стабилизации или у возбужденных/ неконтактных пациентов. Она применяется и при передней шейной стабилизации.
- Пациентам для открытой стабилизации позвоночника требуется передний или задний доступ, а некоторым — оба.
- До индукции анестезии, анестезиолог должен выполнить полное неврологическое обследование, оценить уровень и распространенность любого повреждения спинного мозга. Это особенно важно у пациентов, которых предстоит оперировать в положении лицом вниз.
- Передние доступы обычно выполняют в положении на спине с приподнятой головой, через косой поперечный разрез передней поверхности шеи. Задний доступ выполняют в положении лицом вниз, продольным разрезом. В некоторых случаях, при переломах С1/С2 может потребоваться доступ через рот.
- Все типы шейной стабилизации предполагают длительную операцию. Эндотрахеальную интубацию выполняют при установленном иммобилизующем устройстве, либо в жестком фиксирующем воротнике с ручной стабилизацией для минимизации риска ухудшения неврологического повреждения. Методикой выбора является оптоволоконная интубация пациента в сознании, но у некоторых пациентов это может быть практически невозможно. У этих пациентов седация ремифентанилом (до 0,25 мкг/кг/мин) может помочь подавить кашлевой рефлекс. Кроме того, необходимо позаботиться о профилактике брадипноэ и гипоксии. Молодым пациентам, а также пациентам с измененным сознанием может потребоваться внутривенная индукция с последующей прямой ларингоскопией. Должен быть наготове набор трубок и ларингоскопов, рекомендуется применение трубок со стилетом или резино-эластичных бужей.
- Артериальный и венозный доступы должны быть установлены на недоминирующей или неповрежденной стороне и должны быть зафиксированы достаточно хорошо, чтобы не допустить перегиба. Следует использовать систему, обогревающую нагнетаемым воздухом, необходима катетеризация мочевого пузыря. Назогастральная декомпрессия обычна для длительных операций или пациентов, с повреждениями спинного мозга.
- При положении лицом вниз необходима крайняя осторожность в момент укладки (привлечь хирурга). Это предполагает, что хирург контролирует голову, в то время как три человека выполняют укладку лицом вниз. Анестезиолог должен контролировать положение ЭТТ и синхронность действий во время поворота. В некоторых центрах практикуется интубация и укладка пациента в сознании, с последующей индукцией.
- Кровопотеря при этих операциях редко бывает значительной, и управляемая гипотензия обычно не требуется.
Операция — Переднее/заднее восстановление перелома шейного отдела позвоночника
Положение — На спине с приподнятой головой или лицом вниз при заднем доступе
Кровопотеря — 250-1000 мл, совмещают четыре единицы
Практические рекомендации — Обычно интубация в сознании, через рот или нос, затем ИВЛ.
- Большинство составляют пациенты с травмой, часто с другими повреждениями. Иногда пожилые пациенты с переломами вследствие заболеваний шейного отдела позвоночника. Проверяют, нет ли других признаков манифестации причинного заболевания (например, ревматоида).
- Проверяют наличие/степень выраженности повреждения шейного отдела позвоночника, уровень повреждения и возможный доступ.
- Анализируют вероятность надобности в ИВЛ и лечении в ОРИТ после операции. Чаще это необходимо при высоких уровнях поражения, требующих агрессивной торакальной физиотерапии.
- Выбирают методику интубации. Пациент может быть на вытяжении за теменные бугры, которое не ограничивает открывание рта, но ограничивает движения шеи. Полная иммобилизация шеи (жестким воротником или бинтом/мешками с песком) ограничивает и открывание рта и движения шеи.
- Устанавливают артериальный и венозный доступ, лучше на одной руке.
- Интубация: чаще всего применяют интубацию пациента в сознании, но при этом приходится применять трубки меньшего размера. Интубацию пациента в сознании через рот выполнить труднее, но это дает возможность использовать трубки большего диаметра. Если хирург планирует доступ через рот, то следует согласовать с ним предпочтительный вариант интубации — через рот или через нос.
- Суксаметоний противопоказан пациентам с повреждением спинного мозга, полученным более 72 ч назад. На практике суксаметоний бывает необходим редко, так как в настоящее время доступен достаточный спектр быстродействующих недеполяризующих релаксантов.
- Укладку следует выполнять с участием хирурга. Некоторые требуют проверить остающиеся неврологические функции после интубации пациента в сознании и укладки лицом вниз.
- До обкладывания простынями проверяют все потенциально сдавливаемые зоны, т. к. операции длительные.
- Может потребоваться костный трансплантат, который обычно берут из крыла подвздошной кости.
- АКП с морфином обычно удовлетворительна.
- НПВС полезны.
- У пациента с острым поражением спинного мозга могут быть признаки нейрогенного шока, с гипотензией и тахикардией, который лучше всего лечить, разумно применяя инфузию и прессоры, с ориентиром на мониторируемое ЦВД. Операции на шейном отделе спинного мозга редко выполняют в первые несколько часов после травмы, что делает эту проблему нетипичной. Тем не менее у пациента с длительно существующим повреждением возможна спинальная гиперрефлексия, которую следует лечить симптоматически.
- Трахеостомия не рекомендуется пациентам с планируемым передним доступом. Допустимость такого выбор следует согласовать с хирургом.
- У этой группы пациентов при установке линии измерения ЦВД следует избегать яремную вену.
Перелом шеи является очень опасной травмой. Позвонки выполняют защитную функцию для костного мозга, а так же работают как амортизатор во время движений головой и туловищем. Когда возникает перелом шейного отдела позвоночника, то может стать причиной сдавливания позвоночного канала, а вместе с ним и спинного мозга. Такое повреждение носит прямую угрозу жизни пострадавшего.
Чтобы обезопасить себя от подобных травм и последствий, необходимо знать, в каких ситуациях может произойти перелом шейных позвонков и какие возникают симптомы перелома шеи. А так же какие действия необходимо предпринять, если человек сломал шейный позвонок.

Причины
Шейный отдел позвоночника можно сломать из-за таких причин;
- При ДТП, особенно если отсутствует подголовник над сиденьем. В момент резкого торможения или удара автомобиля, голова водителя или пассажира делает резкий наклон вперед, а потом назад, вследствие чего происходит перелом шеи.
- Из-за прямого удара по шее. Это может быть как случайностью, так и преднамеренным нападением.
- По причине сильного удара областью шеи обо что-то твердое.
- Во время удара или прыжка с определенной высоты. При этом совершенно не обязательно ударяться шеей;
- При ударе головой об дно во время ныряния.
Кроме главных причин перелом шейного позвонка могут спровоцировать:
- У людей пожилого возраста можно чаще встретить данную травму, поскольку позвонки имеют свойство изнашиваться с годами. Структура позвонков становится более слабой и подвергается дегенеративным изменениям, приводящим к ее разрушению.
- Люди, занимающиеся спортом, часто получают различные повреждения костной ткани, они часто ломают руки, ноги и шею.
- Водители личного или служебного транспорта подвержены переломам шейного отдела, так как авария может произойти не только по причине алкогольного опьянения, но и от усталости, либо невнимательности человека за рулем.
- Быстрое снижение веса может послужить фактором травмы. Хорошо развитая мышечная ткань поддерживает и равномерно распределяет нагрузку в отделе шеи. При получении человеком удара в шею, мышечная ткань, сокращаясь, предотвращает возникновение перелома. У людей астенического телосложения такой защитной функции не наблюдается.
Каковы бы не были причины, приводящие к травме, перелом шеи может стать причиной инвалидности или даже летального исхода.
Анатомия шейного отдела

Шея человека состоит из трех отдельных столбцов. В переднем отделе расположены передние трети позвонков, диски и фиброзное кольцо. Средний отдел состоит из задней трети позвонков, фиброзного кольца и межпозвоночных дисков. Задний отдел состоит из дужек, пластины и остистых отростков. При возникновении перелома в одном столбце спинной мозг защищается от повреждения двумя остальными столбцами. Если же повреждаются сразу 2 столбца, то происходит разделение позвоночника на две части. При такой травме очень легко может произойти разрыв спинного мозга.
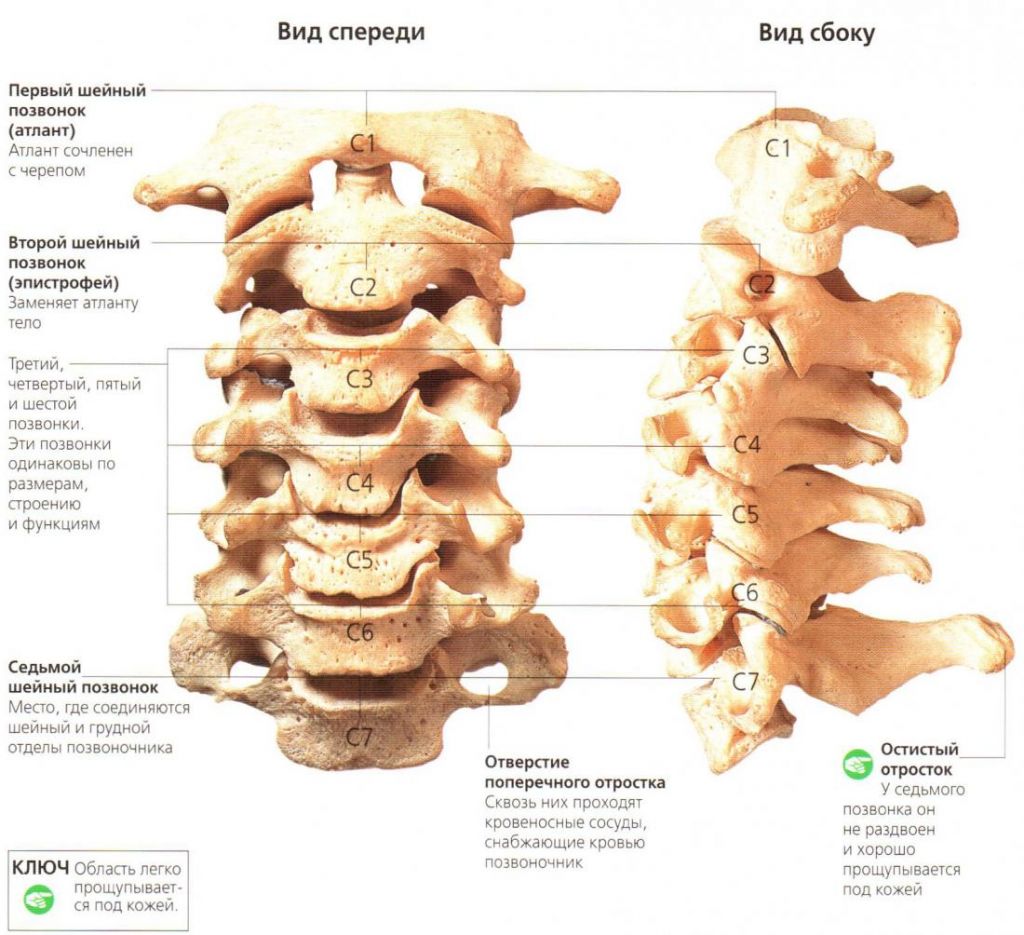
Все позвонки в медицине обозначаются буквой С и цифрой (порядковым номером). Всего позвонков в шее семь:
- Первый позвонок называется Атлантом или С1. Данный позвонок служит связывающим звеном между позвоночником и черепом человека. Перелом атланта встречается довольно редко, но является очень тяжелым.
- Второй позвонок имеет название эпистрофей. Другое название данного позвонка — остистый позвонок или С2. Перелом второго позвонка может стать причиной повреждения спинного мозга.
- Позвонки от С3 до С6 собственных названий не имеют, они небольшие, имеющие короткие отростки. Наиболее часто возникает перелом с4, хотя перелом 5-го и 6-го шейного позвонка тоже не является редкостью.
- Позвонок С7 неофициально называют выступающим, он имеет длинный отросток, его можно нащупать внизу шейного отдела.
Самой опасной является травма, произошедшая вверху шеи, первого или второго шейного позвонка.
Клинические проявления
Симптомы перелома шеи зависят от того, в каком именно позвонке произошло нарушение целостности костной ткани. Однако есть и общие признаки, характерные для повреждения любого из позвонков. К ним относится нарушение двигательной функциональности в области шеи, а также значительные болевые ощущения, которые постепенно становятся сильнее.

В зависимости от локализации травмы клиническая картина выглядит следующим образом:
- при переломе самого верхнего позвонка будет болеть не только шея, но и область затылка;
- перелом шеи в области второго и третьего позвонка протекает с нарушением движений головой или параличом;
- перелом 4-го, а также 5-го шейного позвонка, как и шестого, сопровождается отечностью тканей и резким болевым синдромом. Человек утрачивает возможность совершать движения головой, шеей и плечами. Есть риск возникновения неврологических нарушений;
- когда ломается 7-й позвонок, это можно понять даже без рентгена, тем более, если перелом сопровождается смещением. При травме седьмого позвонка кость выпирает и визуализируется сквозь кожный покров.
При возникновении любого признака, указывающего на травму шеи, следует вызвать медицинских работников и оказать пострадавшему первую помощь.
Оказание доврачебной помощи
До приезда нельзя медиков перемещать человека, сажать его и всячески двигать.
Поворачивать потерпевшего в положение на живот можно только в том случае, если из-за отечности шеи у него произошел сбой дыхательной системы. Для предотвращения травматического шока следует дать человеку обезболивающий препарат, если он в состоянии совершать глотательные движения. Пострадавшему, находящемуся в бессознательном состоянии недопустимо пытаться давать какие-либо препараты или воду.
Постановка диагноза

При повреждении среднего отдела шеи, например, четвертого или пятого позвонков, доктор может обнаружить повреждение во время пальпации. При переломе в седьмом позвонке травму видно невооруженным взглядом. Для постановки диагноза при повреждении первых двух позвонков необходимо проведение рентгенографии в боковой проекции и в передней через рот пациента.
Помимо осмотра врач направляет больного на рентген, компьютерную и магнитно-резонансную томографию. Благодаря данным методикам диагностики доктор определяет точное место расположения травмы, ее тип, а также может обнаружить сопутствующие осложнения, к примеру, повреждение спинного мозга.
Лечебные мероприятия
Во время лечения пациенту придется пребывать в специальном шейном воротнике, поддерживающим позвонки, обеспечивающим неподвижное состояние и фиксирующим анатомическое положение шеи. Выздоровление невозможно без соблюдения пациентом постельного режима. Также для купирования болевого синдрома прописываются анальгетики, а при сильно выраженной боли и наркотические обезболивающие средства.

При нарушении в спинном мозге доктора прибегают к хирургическому вмешательству, в ходе которого восстанавливается правильное положение позвонка. При этом освобождаются нервные корешки, и увеличивается позвоночное пространство. При переломе с костными отломками тело позвонка восстанавливается или заменяется имплантом. После окончания операции на шею пациента надевают специальный бандаж на срок около трех месяцев.
Возможные последствия
Последствия перелома шейных позвонков могут возникнуть не сразу, а через какой-то промежуток времени. Одним из опаснейших последствий является пневмония не бактериального характера. Данное воспаление легких происходит из-за плохой их вентиляции по причине дыхательной недостаточности. Так как образование бактерий не происходит, то болезнь не поддается лечению с помощью антибиотиков и часто приводит к смерти пациента.
При длительном вынужденном лежачем положении высок риск появления пролежней, а также обострения хронических заболеваний. При минимальном повреждении спинного мозга при переломе шеи последствия проявляются в виде нарушения полноценной двигательной активности и чувствительности конечностей. Выполнение врачебных рекомендаций и реабилитация способна улучшить состояние больного и хоть частично справиться с параличом.
Хирургический подход при спинальной травме:
• Устройства для вытяжения позвоночника (т.е. галловытяжение) могут потребоваться как в качестве временной стабилизирующей меры, так и для радикального лечения (например, репозиции перелома/смещения шейного отдела и непрямой декомпрессии спинного мозга).
- Если пациент в сознании и контактен, процедура может выполняться под местной анестезией.
• Окончательная операция фиксации позвоночника может быть плановой.
• При планировании сроков операции необходимо учитывать сопутствующие травмы, например, ЧМТ с отеком мозга, травму грудной клетки с ушибом и коагулопатией, особенно для пациентов с политравмой.
• Если ожидается длительное наблюдение в отделении интенсивной терапии, то операция на шейном отделе из переднего доступа должна быть выполнена перед трахеостомией, так как это вмешательство увеличивает риск инфекционного заражения, а стабильность шейного отдела позвоночника облегчает сестринский уход за пациентом без сознания.
• Стабилизация шейного отдела выполняется через передний или задний доступ. Хирург и анестезиолог должны обсудить целесообразность оротрахе-альной или назотрахеальной интубации.
• Большинство тораколюмбальных переломов можно стабилизировать через задний доступ.
• В некоторых ситуациях необходим торакоабдоминальный доступ с рассечением диафрагмы.
• Резекция тела позвонка (корпэктомия) может привести к массивному кровоизлиянию с ухудшением физиологических нарушений, связанных с хирургическим доступом.
Пациенты оперируются в положении на спине или на животе:
- Вне зависимости от используемого положения усиленное внимание нужно уделять поддержанию правильной оси позвоночника, что потребует поддержки со стороны бригады
- Процесс укладки пациента на операционном столе требует участия опытного персонала.
- Крайне необходимо уделять достаточное внимание областям сдавления, так как эти пациенты могут иметь долговременные нарушения чувствительности, которые увеличивают риск разрушения кожных покровов.
Обеспечение проходимости верхних дыхательных путей во время анестезии:
• Интубация при первичной реанимации требует проведения быстрой последовательной индукции в общую анестезию.
• Установка устройства для вытяжения позвоночника для временной или постоянной стабилизации — это одиночная процедура, которая обычно выполняется под местной анестезией.
• Пациентам, которым проводится относительно плановая операция, обычно не требуется быстрая последовательная индукция.
- Суксаметоний относительно противопоказан при поражении спинного мозга, полученном более 24 часов назад и в течение года после травмы, так как приводит к значительному высвобождению калия.
• Полная иммобилизация шеи жестким воротником ограничивает движение шеи и открывание рта. Переднюю часть воротника снимают для облегчения интубации только после проведения ручной иммобилизации шейного отдела.
• Хирург может предоставить пациенту важную информацию о степени нестабильности (например, уровне повреждения, нестабильности со сгибанием или разгибанием) и повреждении спинного мозга.
• Существует несколько методов интубации:
- Фиброоптическая интубация в сознании. Необходим опыт проведения и возможность контакта с пациентом. Обеспечивается возможность оценки и документирования неврологического статуса после интубации и перед началом операции.
- Традиционная ларингоскопия. Анестезиолог не должен стремиться к наилучшему обзору голосовой щели, а должен использовать вспомогательные приспособления, такие как резиновые эластические катетеры для интубации с минимальным нарушением положения головы и шеи пациента во время проведения ручной осевой фиксации. Традиционная ларингоскопия в условиях вытяжения за кости черепа может приводить к значительным позиционным искривлениям шеи. Перед ларингоскопией вытяжение за кости черепа следует заменить на ручную осевую фиксацию шеи.
- Фиброоптическая интубация через ларингеальную маску с использованием катетера для замены трубок Aintree облегчает интубацию при минимальном движении шеи. Для проведения необходим опыт. При этом следует избегать давления на заднюю стенку глотки, чтобы не вызвать дислокации нестабильного позвоночника.
• Вне зависимости от применяемой техники, необходима тщательная забота и внимание к деталям, а также осторожный и продуманный подход.
• Подтвержденная документально травма спинного мозга вследствие анестезиологических манипуляций у таких пациентов возникает крайне редко. Отсутствуют данные о преимуществе какого-либо отдельного метода.
• В большинстве случаев наиболее безопасным для поврежденного шейного отдела позвоночника является нейтральное положение или легкое разгибание. Следует избегать неконтролируемого сгибания.
• Единственным исключением являются переломы шейного отдела позвоночника при анкилозирующем спондилите. При этом пациент находится обычно в согнутом положении, которое нужно воспроизвести во время интубации.
Сердечно-сосудистая система пациента со спинальной травмой во время анестезии:
• Для обеспечения перфузии спинного мозга кровяное давление поддерживают на верхней границе нормы. Ауторегуляция спинномозгового кровотока может быть нарушена в результате травмы.
• Из-за нарушения симпатической эфферентной иннервации при высоких повреждениях эффект кровопотери может быть усилен из-за неспособности пациента ее компенсировать посредством вазоконстрикции и усиления частоты сердечных сокращений.
• Назначение жидкости должно проводиться в разумных пределах, так как перегрузка может привести к отеку легких.
• Для поддержания адекватного артериального давления могут потребоваться вазоактивные препараты.
Другие проблемы анестезии у пациентов со спинальной травмой:
• Важно контролировать температуру тела, так как обширная хирургическая рана при сиинальной операции и длительные операции приводят к гипотермии у пациентов в положении на животе.
• Назначение перед операцией высоких доз стероидов (например, метилпреднизолона) пациентам с травмой спинного мозга более не рекомендуется.
Мониторинг у пациентов со спинальной травмой:
• У пациентов с высоким уровнем поражения используется неинвазивный и инвазивный мониторинг, включающий измерение артериального и центрального венозного давления.
• Необходимо измерять внутреннюю температуру тела.
• Следует установить мочевой катетер.
Послеоперационный уход за пациентами со спинальной травмой:
• Пациенты с политравмой, сложными случаями, длительными операциями и значительной кровопотерей обычно наблюдаются в палате интенсивной терапии.
• Плановая седация и вентиляция могут быть показаны при ведении пациентов с отеком спинного мозга, особенно при повреждении шейного отдела.
• Послеоперационная обструкция верхних дыхательных путей может быть вызвана отеком или гематомой шейного отдела на стороне травмы/операции.
• Реинтубация может быть более трудной после обширною сращения шейного отдела позвоночника, поэтому рекомендуется проводить отсроченную экстубацию.
Прогноз при спинальной травме:
• В то время как после частичных двигательных и чувствительных нарушений восстановление идет относительно быстро, улучшения при полном неврологическом поражении со временем практически не наступает. Смертность от изолированной спинальной травмы в течение первого года достигает 7%.
• После разрешения фазы спинального шока, возникает спастичность мышц, которая приводит к улучшению дыхательной функции из-за усиления тонуса межкостных мышц, снижению пассивных движений грудной клетки и облегчению ухода за пациентом/возможности мобилизация в зависимости от уровня поражения.
• У этих пациентов часто наблюдаются респираторные осложнения.
• Тромбоз глубоких вен и тромбоэмболии являются частыми осложнениями.
• Нарушения мочевыводящих путей зачастую требуют дополнительной операции.
• Остеопороз и пролежни являются частой проблемой у пациентов с длительным заболеванием, также как и развитие хронической боли.
Шейный (цервикальный) отдел – самая подвижная часть позвоночной системы, имеющая изначально узкий позвоночный канал и богатую нервно-сосудистую сеть. Его позвонки отличаются мелкими размерами и специфичным строением, при этом мышечный каркас, который осуществляет поддержку и работоспособность шейных элементов позвоночника, анатомически недостаточно сильный и выносливый. Все это объясняет широкую распространенность возникновения именно в этой хребтовой зоне различного рода дегенераций и травматических повреждений, характеризующихся яркой неврологической симптоматикой.
Строение шейного отдела позвоночника.
Однако большую тревогу вызывает тот факт, что шейные патологии часто сопровождают очень серьезные последствия, среди которых парез и паралич конечностей (особенно рук). Кроме того, запущенные формы болезней могут провоцировать тяжелую дыхательную недостаточность, стремительное ухудшение зрения и слуха, острое нарушение кровообращения в тканях головного мозга и пр. Поэтому лечение цервикальной зоны позвоночного столба предельно важно начинать как можно раньше, как только человек почувствовал первый дискомфорт в соответствующей области.
В противном случае заболевание примет агрессивный характер, что приведет к сильному сужению спинального канала, защемлению нервных корешков и/или пережиму артерий, возможно, к поражению спинного мозга со всеми вытекающими последствиями. Тяжелые состояния лечатся исключительно хирургическим путем.
Ущемление позвоночного канала вледствие выпячивания диска.
Вид оперативного вмешательства подбирается с учетом показаний. Отказываться от операции, если вам она рекомендована, нельзя. Вовремя неразрешенная проблема посредством хирургии грозит инвалидностью, причем иногда необратимой. Многие думают, что вторжение в позвоночник очень опасно, однако помните, что намного опаснее бояться операцию, в связи с чем откладывать ее на потом. Загляните в интернет, там выложено много видео, которые содержательно и наглядно показывают, как выполняется та или иная операция. Вы убедитесь, современная спинальная хирургия шагнула далеко вперед. Действующие сегодня уникальные методики, что подтверждают отзывы пациентов и клинические данные наблюдений, отличаются:
- высокой эффективностью (от 90% и выше);
- минимальной степенью травматизации анатомических структур;
- максимальной сохранностью нормальных функциональных возможностей оперируемого участка;
- незначительной вероятностью интра- или послеоперационных осложнений (в среднем до 5%);
- коротким сроком госпитализации (срок, когда выписывают из стационара, в большинстве случаев наступает в периоде между 3-10 сутками);
- относительно терпимым в плане болевых ощущений и не сильно продолжительным послеоперационным восстановлением (2-3 месяца).
Виды операций на шейном отделе позвоночника
Забегая немного вперед, отметим, что после любого типа операции необходимо провести восстановление, при этом очень качественно и полноценно. От вашей послеоперационной реабилитации, где особое место занимает лечебная гимнастика, будет зависеть окончательный результат хирургического лечения. Примите к сведению следующую информацию: отзывы квалифицированных специалистов дают вразумительно понять, что результаты даже самой успешной операции будут аннулированы, если после нее не последует грамотная и своевременная реабилитация.
Среди существующих хирургических методик, используемых с целью восстановления функциональности шейного отдела, наибольшее распространение обрели декомпрессионные тактики. Их применяют при компрессионном синдроме, то есть когда патологический дефект, возникший в пределах С1-С7 позвонков, производит давление на нервные корешки, артерии, спинной мозг и прочие структуры в соответствующей зоне. С целью декомпрессии довольно часто задействуются следующие методики:
На шейных уровнях применяются и стабилизирующие тактики оперативных вмешательств, каждая из которых, кстати, может идти совместно и с другими видами операций. Наиболее популярные из стабилизирующих методов:
-
артродез (спондилодез) – неподвижное соединение (сращивание) двух или более позвонков при их нестабильности;
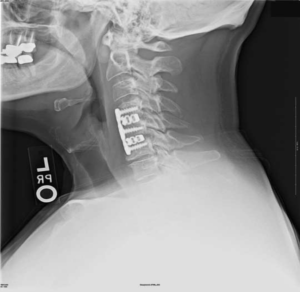
Импланты шейного отдела позвоночника на рентгене.
Реабилитация и восстановление после операции
Оперативное вмешательство на шее – это средство устранить главный повреждающий фактор (грыжу, остеофиты, опухоль и пр.). Полностью привести в порядок все двигательно-опорные возможности, функции ЦНС и отдельных органов, что пострадали во время болезни, а также ускорить регенерацию тканей после операционной травмы, поможет вам уже сугубо комплексная реабилитационная терапия. Очередная роль правильно организованного восстановительного процесса после манипуляций на шейном отделе – предупредить развитие всех возможных осложнений (мышечной атрофии, рубцов и спаек, инфекций и пр.), в том числе рецидивов основной болезни и появление новых дегенераций на других уровнях.
В среднем на полное восстановление уходит от 2 до 3 месяцев после произведенного сеанса хирургии. Длительность периода реабилитации зависит от тяжести клинического случая, примененного вида и масштабов вмешательства, индивидуальных особенностей организма больного, наличия/отсутствия осложнений. Поэтому в особых ситуациях реабилитацию требуется продлить и до полугода. После любой процедуры показана на определенный срок иммобилизация шеи, как правило, она заключается в ношении специального ортопедического воротника. В основной период реабилитации противопоказано делать резкие движения, прыгать и бегать, нельзя допускать вращений головой, интенсивных наклонов и поворотов шеи, махов и рывков руками и ногами, поднятие тяжестей выше 3 кг.
В раннюю послеоперационную фазу всегда прописываются по показаниям противотромбозные и антибактериальные препараты, противоотечные и обезболивающие средства, определенные физиотерапевтические процедуры. С первых дней назначается щадящий комплекс ЛФК, который по мере восстановления дополняется более сложными и активными элементами физических нагрузок. Планированием физической реабилитации (подбором сеансов физиотерапии, лечебной физкультуры и пр.) должен заниматься исключительно специалист! На поздних этапах показаны занятия в воде (аквагимнастика, плавание) и массаж, по завершении реабилитации рекомендуется продолжить восстановление в течение 14-30 суток в санатории.
Операция при стенозе шейного отдела позвоночника
Под стенозом шейного отдела принято обозначать патологическое сужение просвета позвоночного канала, где располагается одна из главных структур ЦНС – спинной мозг. При данной патологии зачастую необходимо срочно вовлекать нейрохирургию, так как она опасна критическим неврологическим дефицитом и вегетативными расстройствами. Цервикальная стриктура может привести к ишемии головного и спинного мозга, параличу верхних конечностей (могут пострадать и ноги) и даже к парализации всей части тела ниже пораженной области.
Запущенные остеофиты шейного отдела.
Первопричиной стеноза шейного отдела в доминирующем количестве случаев является последней стадии остеохондроз, операция при спинальном сужении рекомендуется как спасение от тяжелой инвалидизации больного. Стоит заметить, что остеохондроз нами указан как обобщающее понятие, включающее широкий спектр заболеваний, которым положил начало именно данный дегенеративно-дистрофический патогенез. В группу патологий, которые развились на почве запущенного остеохондроза, относят межпозвоночные грыжи, краевые разрастания на позвонках, спондилоартроз, окостенения связок и многие другие.
Если клиника симптомов не поддается консервативной терапии или неинвазивные способы не могут быть задействованными ввиду сильно прогрессирующего стеноза, назначается операция. Вмешательство предполагает использование декомпрессионной ламинэктомии под общим наркозом. При комбинированной проблеме, например, вместе с грыжей, ее сочетают с микродискэктомией и спондилодезом. При спондилодезе осуществляют скрепление смежных позвонков металлическими фиксаторами (стержнями, пластинами, крючками и пр.), установку межтеловых имплантатов или вживление костного трансплантата с металлической гильзой.
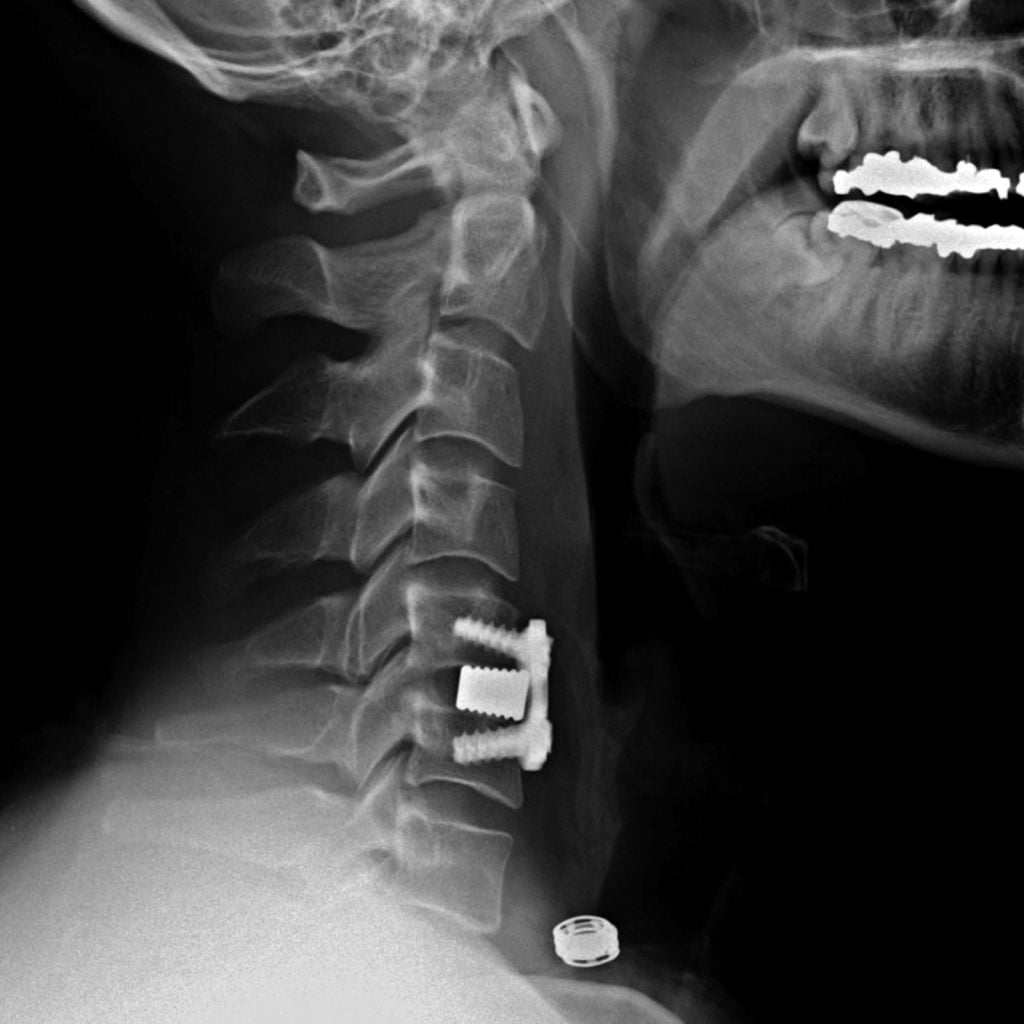
Установка металлической конструкции.
Хирургическая процедура при стенозе шейного отдела относится к травматичной и долгой (до 3 часов) операции. Однако ее польза при тяжелых диагнозах неоспорима: пациенты, страдающие в дооперационном периоде от нестерпимых корешковых болей, парестезий и пареза конечностей, в большинстве случаев существенное облегчение начинают ощущать уже на следующий день. Конечно, еще какое-то время, для максимального разрешения проблемы, потребуется интенсивная послеоперационная терапия. Риск отсутствия эффекта незначителен (3%). Малоэффективной или полностью неэффективной процедура может быть в редких ситуациях, причем вероятность неудовлетворительного исхода возрастает в разы (до 15%-20%), если спинномозговая компрессия длилась годами.
Где какие цены?
И, наконец, мы подошли к освещению не менее интересующего всех вопроса: сколько стоит операция на шейном отделе позвоночника и где делают ее на подобающем уровне. Ценовой диапазон достаточно широкий, на окончательную стоимость влияет разновидность и категория сложности оперативного вмешательства. Например, только одна ламинэктомия будет стоить примерно 20 тыс. рублей, но, как известно, она редко когда применяется самостоятельно. Вместе с ней зачастую требуется провести удаление грыжи, межпозвоночного диска, новообразования и др., что в свою очередь дополняется внедрением имплантационных систем для стабилизации. Таким образом, все хирургические манипуляции в совокупности могут потянуть на 100-400 тыс. рублей.
Теперь, что касается выбора нейрохирургического медучреждения. Если есть возможность, лучше проблему с позвоночником решать за границей – в Чехии, Германии или Израиле. Чешская Республика стоит на первом месте, поскольку ортопедия и нейрохирургия, система реабилитации после подобных вмешательств здесь развиты как нигде лучше.
Во всем мире Чехия ассоциируется с государством, где предоставляется наилучшая хирургическая и реабилитационная помощь людям с любыми заболеваниями позвоночника и всех звеньев опорно-двигательного аппарата, при этом по самым доступным расценкам. Цены в чешских клиниках при отменном профессионализме специалистов в 2 раза ниже, чем в других европейских странах, которые славятся высокоразвитой медициной и системой здравоохранения (Германия, Австрия и пр). А если сравнивать с Израилем или США, то Чехия и их не хуже, но зато ценами в сторону уменьшения отличается уже в целых 3 и более раз.
Если вы вынуждены оперироваться в России, выбирайте ведущие клиники в Москве или Санкт-Петербурге, которые много лет функционируют при НИИ нейрохирургии позвоночника или при институтах травматологии и ортопедии.
Читайте также:


