Абсцесс на шее у человека лечение

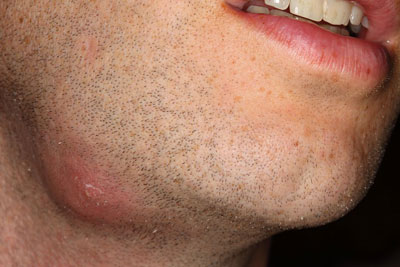
В каких только областях человеческого тела ни появляются фурункулы! Кроме подошв и ладоней — везде. Это своего рода напоминание о наших родственных связях с животными — нет шерсти и меха, а волосяные фолликулы остались. Мужчинам повезло меньше, у них еще и щетина в виде бороды. Именно поэтому фурункулы шеи чаще появляются у мужчин.
Непосредственная близость к голове, общность кровотока, особенности лимфооттока возводят эту локализацию фурункула в ранг очень опасных болезней.
Взглянув на фото фурункула на шее, познакомимся с причинами и лечением поближе.
Согласно Международной классификации болезней 10 пересмотра (МКБ10) код фурункула на шее L 02.1. Это находится в рубрике болезней кожи и подкожной клетчатки.
Причины фурункула шеи
Как и фурункулы других локализаций шейный фолликул вызывается чаще всего золотистым стафилококком. Он в свою очередь, может находиться на коже любого здорового человека без вреда для него. Организм имеет свою систему защиты от этого микроба. Однако, внешние и внутренние причины создают для стафилококка благоприятные условия для проникновения в фолликул, сальную железу и вызвать гнойное воспаление.
К внешним причинам, способствующим инфекции, относится:
- возможность травмирования во время бритья, натирания воротничком рубашки;
- работа в горячих цехах, усиливающая потливость, с дополнительным риском попадания пыли, промышленных загрязнений;
- ненадлежащая гигиена.
Внутренние причины зависят от состояния здоровья пациента:
- носительство стафилококка в носу или хроническая патология носоглотки;
- малокровие;
- эндокринная патология;
- гормональные расстройства;
- паразитарные и глистные инвазии;
- соматические системные заболевания.
Весь комплекс факторов риска можно свести к поводам для снижения иммунитета.
Стадии вызревания фурункула на шее
Инфильтративная — покраснение и отек участка кожи на шеи, появление плотной болезненной папулы.
Самопроизвольное вскрытие гнойника — фурункул прорывается, гной, стержень, кровь выходят наружу. на его месте образуется язвочка.
Заживление — в язвочке появляются грануляции, дефект кожи закрывается. Формирование рубца зависит от размера гнойника и особенностей организма.
Общая продолжительность всех стадий около 7- 10 дней. Особенностью фурункула на шее является укорочение стадий по времени.
Симптомы фурункула шеи
Рассмотрим типичное течение фурункула шеи на примере истории болезни.
Мужчина, 42 лет, обратился к хирургу с жалобами на боли, небольшой зуд и жжение в задней поверхности шеи на границе с волосистой частью головы, появление опухолевидного образования с лесной орех, болезненность при повороте головы.
Заболел 3 дня назад. Связывает заболевание с посещением парикмахерской, где получил небольшую царапину при бритье головы.
В анамнезе частые простудные заболевания, хронический гастрит, последнее обострение 3 месяца назад, диету не соблюдает. Вредные привычки — курит с 17 лет, по пачке в день, алкоголь — раз в неделю литр пива. Профвредности — работа в литейном цехе, металлург.
Соматический статус без особенностей, давление 120\80 мм.рт.ст., пульс 76 в минуту, ритмичный. Температура 37,6.
Мочеиспускание не нарушено, стул раз в 3 дня, дефекация затруднена.
Локальный статус: на задней поверхности шеи справа определяется участок гиперемии размером 5х6 см, кожа отечна, уплотнена. На фоне гиперемии определяется опухолевидное образование в виде конуса до 0,5 см в диаметре, возвышающееся над кожей на 0,7 см, ярко-красного цвета, резко болезненное. На вершине конуса видна беловатая точка.
В анализе крови повышение СОЭ, лейкоцитов, снижение гемоглобина. Сахар крови в норме.
На основании жалоб больного, истории заболевания, анамнеза жизни (предположительно снижение иммунитета из-за частых простудных заболеваний, курения, употребления алкоголя, возможного дисбактериоза, наличия вредных факторов, вызывающих загрязнение кожи и повышение потливости, данных осмотра, воспалительных изменений со стороны крови, анемии) можно поставить диагноз Фурункул шеи, гнойно-некротическая стадия. На фото хорошо видно, как выглядит такой фурункул на шее.
Как врач начал лечить этот фурункул на шее, рассмотрим ниже, а сейчас обсудим возможные осложнения при отсутствии или несвоевременном лечении.
- Распространение инфекции по коже, переход в фурункулез.
- Слияние нескольких фурункулов в один большой гнойник, называемый карбункулом.
- Гнойное воспаление окружающей клетчатки с образованием абсцесса.
- Переход гнойного воспаления на межмышечные пространства шеи, это флегмона шеи, с возможностью прорыва в средостение. Прогноз крайне неблагоприятный.
- При попадании микроба в кровь возможно развитие тромбоза вен головного мозга, менингита, сепсиса.
- Лимфатическая ткань отвечает лимфангитом или лимфаденитом.
Чтобы предотвратить эти осложнения нельзя отпускать ситуацию на самотек или заниматься самолечением.
Только врач специалист знает, как правильно лечить фурункул на шее.
Лечение фурункула на шее
Вернемся в нашу историю болезни.
После обработки раствором хлоргексидина под местной анестезией произведено вскрытие фурункула, пинцетом извлечен гнойно-некротический стержень, рана промыта раствором перекиси. В рану введен резиновый дренаж, сверху салфетка с Левомеколем. На кожу наложена асептическая повязка.
Больному оформлен листок нетрудоспособности. Назначено продолжить лечение фурункула на шее в домашних условиях:
- обезболивающее и противовоспалительное средство Диклофенак в таблетках;
- продигиозан внутримышечно с целью стимуляции иммунитета;
- УФО на область шеи;
- витаминный комплекс;
- консультация гастроэнтеролога;
- ежедневные перевязки.
Один из этапов лечения фурункула шеи изображен на фото.
Учитывая риск серьезных осложнений со смертельным исходом вопрос как лечить фурункул на шее сзади, как и спереди, неуместен. Допустимо применение общеукрепляющих сборов трав внутрь.
В самые первые дни болезни при появлении покраснения лучше применять протирания кожи хлоргексидином или другим антисептиком несколько раз в день. Полезно применить повязку для предотвращения генерализации инфекции.
Это самые первые действия до обращения в больницу. При первой возможности следует обратиться за медпомощью.
Медикаментозная терапия назначается строго индивидуально в зависимости от клинических особенностей, наличия осложнений и исходного состояния больного.
Основные принципы лечения сводятся к следующему:
- местная или системная антибиотикотерапия, индивидуализированная под каждый конкретный случай;
- дезинтоксикационная терапия по показаниям;
- неспецифическая десенсибилизирующая терапия;
- иммунокоррегирующие средства;
- адаптогены и другие общеукрепляющие средства;
- витамины и минералы;
- протеолитические ферменты;
- симптоматическая терапия.
Врачи хирурги разрабатывают новые и усовершенствуют традиционные методы лечения фурункулов лица и шеи ввиду их особой опасности.
Например, иммобилизированный на полиметилсилоксан гентамицин и контрикал позволяет уменьшить дозу антибиотика и количество манипуляций в очаге, обеспечив концентрацию антибиотика после однократного применения в течение 5-6 суток, сокращаются сроки лечения.
В лечении гнойной хирургической инфекции применяется стафилококковый бактериофаг. Условием его назначения является определение чувствительности выделенных от больного штаммов к бактериофагу. Этот вид лечения относится к иммунотерапии. Стафилококковый бактериофаг выпускается в виде мази, свечей и таблеток. Препарат назначают в лечебных и профилактических целях как местно, так и внутрь. Местно препарат используют в виде орошений, повязок, тампонов, мазей. Эффект усиливается при сочетании с пероральным приемом.
При фурункулах и карбункулах стафилококковым бактериофагом обкалывают инфильтрат, вводя препарат под основание и непосредственно в очаг. На курс приходится 3-5 инъекций.
Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причины абсцесса и факторы риска
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
Формы заболевания
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Симптомы абсцесса
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Диагностика абсцесса
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
Лечение абсцесса
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Возможные последствия и осложнения
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:

Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Содержание:

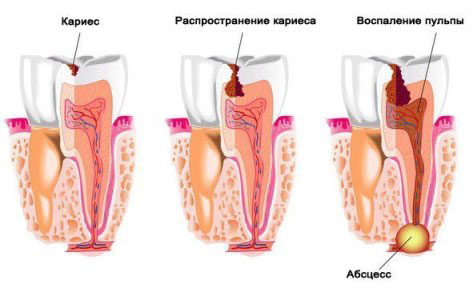
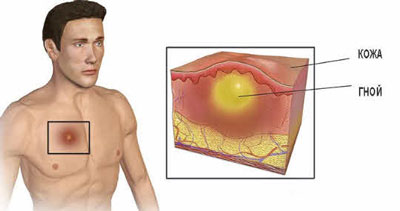
Под абсцессом надо понимать гнойное воспаление тканей с ограниченным очагом распада. Абсцесс (гнойник) мягких тканей, как правило, вызывается стафилококком или стрептококком. При абсцессе очаг воспаления четко разграничивается от окружающих тканей. Гнойник начинается как покраснение, постепенно очаг уплотняется. В конечной стадии абсцесс становится мягким с наличием внутри гноя.
Гной – это скопление смеси лейкоцитов, белков, других клеток, задачей которых является изолирование патогенной микрофлоры. Кожные гнойники встречаются одинаково у лиц обоих полов, но различаются преимущественным местом локализации абсцесса. Для мужчин характерно возникновение гнойников на шее, голове, периректальной зоне, на конечностях. У женщин основная локализация – подмышечные впадины, вульвовагинальное и периректальное расположение
Виды абсцессов
Существует несколько видов гнойников
- Холодный. Гной скапливается в определенном участке, обычно небольшом. Какие-либо местные симптомы в виде боли, покраснения кожи или повышения температуры не наблюдаются.
- Аппендикулярный. Причина – острое воспаление аппендикса, при разрыве которого образуется локальный гнойник.
- Паратонзиллярный.
- Гнойные воспаления лимфоузлов чаще встречаются в детском возрасте и поражают лимфоузлы на шее. Данное воспаление может быть результатом инфицирования миндалин или сопровождать туберкулез лимфатических узлов.
- Гнойное воспаление молочных желез в связи с растрескиванием сосков при кормлении.
- Абсцесс печени, почки и легких.
- Поддиафрагмальный абсцессбрюшной полости. Гной локализуется под диафрагмой, часто с образованием газов. Возникает как осложнение после перенесения аппендицита, холецистита, панкреатита, прободной язвы желудка или других повреждений внутренних органов, которые сопровождаются перитонитом.
- Натечный абсцесс – скопление гнойных масс без проявления признаков острой воспалительной реакции. Бывает при туберкулезе костей и суставов.
- Гнойное воспаление пародонта (пародонтальный).
- Постинъекционный абсцесс – нагноение участка после укола.
- Карбункул, фурункул, панариции также принадлежат к абсцессам.
Причины возникновения заболевания

Любое гнойное воспаление – это нарушение защитных барьеров нашего организма и попадание внутрь вредоносных агентов (вирусов, инфекций, грибов). В нашем организме живут как вредные, так и полезные бактерии. При благоприятных для вредных бактерий условий, они активизируются, их количество возрастает, они формируют капсулу, заполненную гноем. Эти микроорганизмы и бактерии постоянно находятся на слизистых оболочках рта, носа, глаз, на половых органах, в кишечнике. Наиболее часто в медицинской практике встречаются такие возбудители гнойного процесса, как:
- золотистый стафилококк;
- Proteus mirabilis, обитающий преимущественно в толстом кишечнике и провоцирующий абсцессы на нижней части тела;
- кишечная палочка.
Причиной возникновения гнойного воспаления могут стать некоторые заболевания – вросший ноготь, фарингит, парапроктит, остеомиелит, болезнь Крона, фтириаз, амебиаз, орхоэпидемит.
Симптомы кожных воспалений
Абсцесс может возникнуть везде, но в основном там, где есть нарушение целостности кожных покровов при травмах и порезах. Враждебные микроорганизмы могут проникнуть через поврежденный эпителий и в начнут активно размножатся в благоприятных для них условиях. Иммунная система распознает проникновение вражеских агентов и старается оградить зараженный участок группой воспалительных клеток. Если таких клеток недостаточно, возникает капсула с формирующимся абсцессом.
Основные симптомы гнойного воспаления:
- припухлость и болезненность пораженного участка развивается в течение 3-4 дней от начала инфицирования;
- через 5-6 дней появляется флюктуация;
- субфебрильная температура при уже сформированном абсцессе;
- в редких случаях симптомы интоксикации.
Диагностика и лечение

Поставить диагноз не сложно по его ярким симптомам, но в некоторых запущенных случаях при вторичном инфицировании достаточно затруднительно найти первичный очаг инфекции. Поэтому берут дополнительные анализы: отпечаток с абсцесса, общий анализ крови и мочи. Выясняют, имелись ли травмы, ожоги, пореза накануне. Врачу необходимо при осмотре сообщить о сопутствующих заболеваниях – сахарный диабет, опухоли, сосудистые заболевания.
На начальных стадиях развития гнойного воспаления можно его лечитьв домашних условиях. Лечение на первых этапах ограничивается теплыми компрессами для улучшения кровообращения в воспаленной области, в следствие чего концентрация лейкоцитов увеличивается, что помогает устранить патологическую микрофлору. Внимание! Если гнойный процесс уже начал формироваться, ни в коем случае нельзя прогревать гнойник дома. Необходимо проконсультироваться у врача. Нагноившееся воспаление лечится хирургическим путем – делается рассечение гнойника и его дренирование. Если нет осложнений в виде интоксикации, никакого другого лечения антибиотиками не назначается.
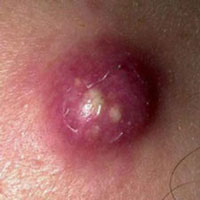
Что такое нарыв, знают многие пациенты взрослого и детского возраста. Обычно речь идет об относительно безобидном заболевании, которое поражает палец руки или ноги. Такая патология в медицинской терминологии носит название абсцесса.
Но в действительности образование гнойника может происходить не только на коже – оно способно развиться в тканях внутренних органов. А это уже становится предпосылкой к развитию тяжелых осложнений, способных привести к смерти больного. И поскольку болезнь крайне опасна, мы должны детально разобраться в том, что такое абсцесс, как его распознать и лечить.
Абсцесс: что это такое, и почему он появляется?
Абсцесс – это локальное гнойное расплавление тканей. Для болезни характерно образование гнойника с содержимым желтого, зеленого или сероватого цвета.
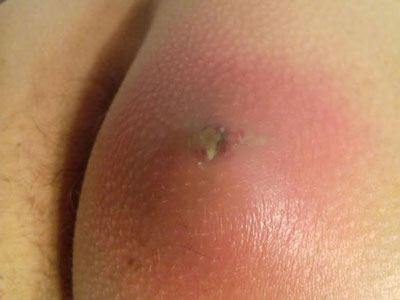
Почему появляются нарывы? Причинами их образования являются бактерии и вирусы, проникающие в ткани кожи или внутренних органов. Нередко при бактериологическом исследовании экссудата выявляется золотистый стафилококк или стрептококк.
Гнойный абсцесс может поражать:
- мышцы,
- подкожную клетчатку,
- кости,
- ткани внутренних органов,
- кожу.
На заметку. В некотором смысле абсцедирование является одним из защитных механизмов организма. Скапливая все токсины, и концентрируя всю инфекцию внутри гнойника, нарыв фактически препятствует их распространению по всему организму с кровью и лимфой.
Что означает появление абсцесса, и почему оно может произойти? Основная причина, как уже отмечалось, кроется в присоединении вторичной инфекции. Но существует ряд факторов, которые могут поспособствовать этому процессу. Основные причины абсцесса кроются в:
- механических повреждениях кожи – ранах, царапинах, трещинах и пр.,
- перегреве, ожогах кожи,
- переохлаждении, обморожении,
- пренебрежении правилами гигиены,
- неправильном питании, приводящем к тяжелым авитаминозам и анемиям,
- продолжительном нахождении в загрязненной воде.
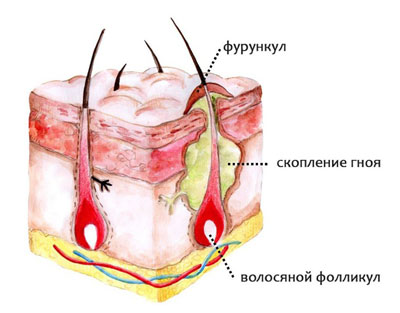
Под влиянием этих факторов развивается преимущественно подкожный абсцесс. Но провоцирующие факторы могут быть и совсем иными, более серьезными и опасными. Гнойный нарыв вполне может стать осложнением многих заболеваний, сопровождающихся присоединением вторичной инфекции:
- фурункулеза,
- сахарного диабета,
- пневмонии,
- ангины или тонзиллита и др.
Абсцесс на ноге, руке, голове или лице может стать следствием хирургических вмешательств. В особенности это касается ситуаций, когда во время операции были нарушены правила асептики и антисептики, либо используемые инструменты были плохо простерилизованы.
Крайне опасным является абсцесс брюшной полости и:
- головного мозга,
- легкого,
- крови,
- и любых других внутренних органов.
Абсцесс на лице может стать следствием косметических процедур, которые выполняются либо слишком часто, либо неправильно. В частности, нарыв способен образоваться после выдавливания прыщей, химического или аппаратного пилинга, использования неподходящих средств для скрабирования и т. д. Под воздействием таких факторов кожа травмируется, истончается, и сквозь нее легко проникает инфекция.
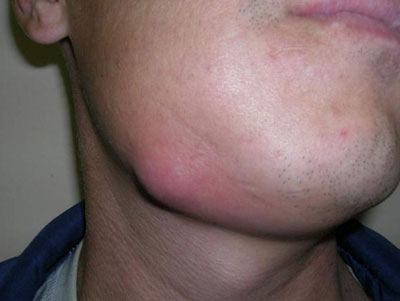
Абсцесс крови – это следствие проникновения патогенной микрофлоры в кровяное русло. Это одна из самых опасных форм заболевания, которая чаще всего становится причиной летального исхода.
Абсцесс стопы – частое явление у людей, страдающих сахарным диабетом. В частности, речь идет о таком осложнении болезни, как синдром диабетической стопы. Вследствие высокого уровня глюкозы и нарушения трофики тканей образуются гнойники. Причем, в этом случае они преимущественно мелкие, но множественные.
Абсцесс мягких тканей ягодиц или бедер способен сформироваться после неудачно или неправильно сделанного укола. Недостаточная стерилизация места инъекции также является причиной появления такого нарыва.
Как видно, причины образования абсцесса кожи или внутренних органов могут быть совершенно разными. Но о них знать крайне необходимо, поскольку такая осведомленность является способом избежать развития неприятного и опасного заболевания.
Классификация абсцессов
Существует несколько видов абсцессов, которые отличаются друг от друга этиологией и особенностями протекания. Классификация нарывов по длительности течения делит их на:
- Острые. Острый абсцесс развивается относительно быстро. Процесс его формирования может занимать от нескольких дней до нескольких недель. Симптоматика интенсивная, ярко выраженная.
- Хронические. Хроническая форма абсцесса больше характерна не для кожи, а для внутренних органов. Такой процесс может развиваться годами, никак себя не проявляя. Подобные нарывы выявляются часто в легких, намного реже – в печени.
- Стремительные. Это относительное понятие, которое подразумевает молниеносное образование и самопроизвольное вскрытие гнойника. О стремительном абсцессе речь идет тогда, когда оба эти процесса занимают менее суток.
По месту расположения очага нагноения абсцессы делят на:
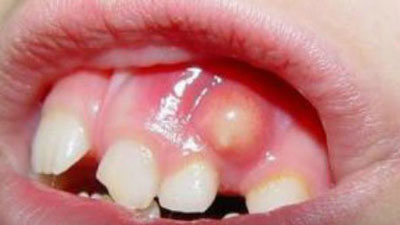
- Подкожные. Это самые благоприятные с точки зрения прогнозов, и легкие в лечении гнойники. Их видно невооруженным глазом, а для их вскрытия не нужны инвазивные вмешательства.
- Внутренние. Это абсцессы легкого, головного мозга и прочих внутренних органов. Лечение таких нагноений затруднительное и более продолжительное. К тому же прогнозы при таких абсцессах более серьезные.
- Абсцессы мягких тканей. В качестве отдельной разновидности этой группы нарывов можно выделить паратонзиллярный абсцесс. Это гнойное формирование, являющееся следствием респираторных инфекций и ЛОР заболеваний. В частности, тонзиллита или ангины.
С учетом особенностей течения заболевания выделяют 3 формы течения болезни:
- Холодный абсцесс. Для такого гнойника не характерна гипертермия, покраснение и боль. Обычно такая форма нарыва развивается при актиномикозе и туберкулезе.
- Натечный абсцесс. Подобные гнойники не сопровождаются развитием острого воспаления. Гной в полости может скапливаться в течение длительного периода времени. Натечным абсцессом часто сопровождается туберкулез.
- Горячий (острый) абсцесс. Это самая тяжелая по течению форма нарыва. Протекает с симптомами общей интоксикации и интенсивным воспалительным процессом.
Другие типы абсцесса:
- заглоточный,
- пародонтальный,
- абсцесс бартолиновой железы,
- ретрофарингеальный,
- заглоточный,
- поддиафрагмальный,
- тубоовариальный.
Еще один вид – послеоперационный абсцесс. О нем мы ранее упоминали, и возникать он может в совершенно разных участках, и на разных внутренних органах. Он имеет свою разновидность – лигатурный абсцесс.
Что это такое? Это гнойник, который образуется после операций, заканчивавшихся ушиванием прооперированной зоны. Образуется по причине использования нерассасывающейся шовной нити. В большинстве случаев нарывы формируются в том случае, когда нить была отторгнута организмом пациента.
Механизм развития абсцесса и его симптомы
Гнойное воспаление – это процесс, который не развивается в одно мгновение. Механизм образования нарыва следующий:
- Поначалу появляется гиперемированный участок кожи, при прикосновении к которому может ощущаться тепло или выраженный жар.
- Через некоторое время (12 – 36 часов) образуется патологический экссудат. Это капсула с гноем, состоящим из патогенной микрофлоры, продуктов ее жизнедеятельности и лейкоцитов. Лейкоцитарные ферменты вызывают постепенное расплавление тканей, после чего, собственно, и образуется инфильтрат.
- После того, как абсцесс на руке или другой части тела созреет, появляется сильнейшая боль. Она усиливается при нажатии на зону поражения, при шевелении и выполнении других манипуляций.
- Заключительная фаза – спонтанное вскрытие абсцесса. Оно может занять несколько суток, а иногда и больше недели. Если гнойник прорывает наружу, то необходимо как можно скорее обратиться к врачу, чтобы обработать рану антисептиками, наложить повязку и получить разработанную схему лечения. При выходе гноя в пораженный орган или полость, в которой он расположен, ситуация становится серьезнее, и больному уже требуется целый ряд лечебных мероприятий.
Таким является механизм развития тазового или любого другого абсцесса. Теперь детальнее рассмотрим клиническую картину, характерную для этого заболевания.
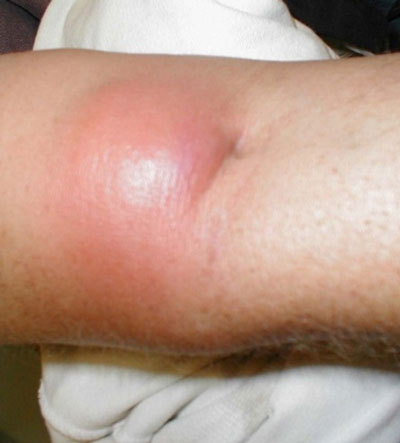
Итак, основные признаки абсцесса проявляются:
- резким повышением температуры тела (вплоть до 40 градусов),
- общей слабостью и быстрой утомляемостью,
- головокружением,
- снижением или полной потерей аппетита,
- тошнотой,
- головной болью.
Абсцесс ноги сопровождается ограничением подвижности больной конечности. Движения скованные, неполные. При шевелении или шаге чувствуется боль, дискомфорт. Такими же симптомами сопровождается абсцесс бедра. А если он расположен в области ягодицы, то сидеть становится практически невозможно.
Выявив у себя такие симптомы, пациент должен незамедлительно обратиться за помощью к врачу. Осложнения патологии могут быть самыми серьезными, поэтому не стоит медлить с началом лечения.
Диагностика, прогнозы и возможные последствия абсцесса
Лечение абсцесса невозможно без адекватной диагностики. Внешний нарыв выявить очень легко, а вот с внутренним возникают серьезные проблемы.
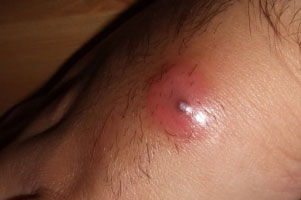
Так, для выявления кожного абсцесса необходимо провести:
- общеклинический анализ крови, который покажет наличие воспалительного процесса в организме,
- рентгенографическое исследование (помогает выявить не только кожный, но также костный нарыв и абсцесс, локализующийся в тканях внутренних органов),
- компьютерную или магнитно-резонансную томографию,
- ультразвуковое исследование.
Чтобы определиться с тем, как лечить абсцесс, проводится пункция гноя с последующим его бактериологическим исследованием. Такая процедура помогает точно определить возбудитель патологии, и подобрать необходимые антибиотики для предотвращения развития септических осложнений.
Осложнения абсцесса могут быть самыми серьезными. А если болезнь перешла на позднюю стадию развития, в особенности при локализации очага воспаления в тканях внутренних органов, последствия могут быть даже критическими.
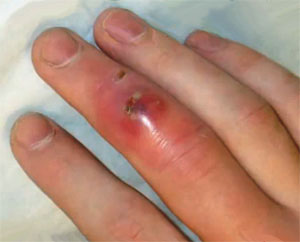
Нелеченный нарыв способен привести к:
- маститу (при абсцессе молочной железы),
- плевриту (если гнойник находится в легких или в непосредственной близи от них),
- перитониту (при абсцессе брюшной полости),
- дисфункции органа, где локализуется гнойное воспаление,
- кистам,
- сдавлению трахеи,
- отекам гортани или горла,
- некрозу тканей,
- инфекционно-токсическому шоку (ИТШ).
Но самым опасным, наряду с ИТШ, осложнением болезни является сепсис. Заражение крови сопровождается резким ухудшением самочувствия, тошнотой, рвотой, высокой температурой тела, которую крайне тяжело сбить. При несвоевременном купировании состояния наступает летальный исход.
Важно! Температура после вскрытия абсцесса может говорить о развитии осложнений, либо о реинфицировании образовавшейся раны. Самостоятельное лечение при таких обстоятельствах недопустимо! Более того, оно может быть опасным для здоровья и жизни больного.
Чтобы избежать таких последствий, каждый человек должен знать, как выглядит абсцесс. Если вы заметили у себя первые подозрительные симптомы патологии, незамедлительно обратитесь к хирургу!
Особенности терапии
Чем лечить абсцесс? Об этом может сказать только врач-хирург после проведения осмотра и получения результатов исследований. Терапия при данном заболевании может быть консервативной и хирургической. Причем, первый вариант целесообразно применять только на начальных стадиях развития болезни.
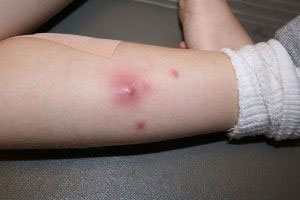
Консервативное лечение гнойного абсцесса подразумевает применение противомикробных препаратов. Они могут назначаться, как в виде местных, так и в форме системных средств. Первые прописываются при кожных формах патологии, а таблетированные – при нарыве внутренних органов.
Смотрите также: ‘Список эффективных мазей при гнойных ранах, панариции, фурункулах’.
Так, при данной болезни применяются лекарства пенициллинового или цефалоспоринового ряда. Хорошей эффективностью обладает препарат Метронидазол и его аналоги.
Важно! Если не использовать антибиотики при абсцессе мягких тканей, то гнойно-воспалительный процесс будет прогрессировать. А отказ от антибиотикотерапии при нагноении в головном мозгу или других внутренних органах чреват смертью пациента!
Народные средства при абсцессе мягких тканей могут применяться только на ранних стадиях его образования. Они помогают ускорить процесс его созревания, но после этого их использование следует прекратить. Последующее обращение к хирургу обязательно!
Итак, какие рецепты нетрадиционной медицины будут полезными?
- Луковая мякоть. Лук запечь в духовке и хорошо размять. Приложить к больному месту, наложить повязку. Компресс держать сутки, после чего приложить новый. В данном случае стружка хозяйственного мыла не используется.
- Кашица алоэ. Свежесрезанный лист алоэ размять до состояния кашицы и нанести на больной участок. Сверху покрыть бинтом и оставить на 7 – 8 часов.
- Свежую свеклу натереть на мелкой терке и приложить полученное сырье к абсцессу. Для большего эффекта можно смешать кашицу со сметаной. Под влиянием этого компресса абсцесс созреет, либо же, гной рассосется.
Стоит учитывать, что эффективность этих методов не гарантирована. Если нарыв не сходит, а симптомы не исчезают или, напротив, нарастают, нельзя упускать момент – необходимо обратиться к врачу. Своевременное начало терапии является единственным методом профилактики развития опасных осложнений!
Читайте также:


